Травмы периферических нервов
Травмы периферических нервов — различные по механизму повреждения нервных стволов периферической нервной системы. Проявляются болевым синдромом и симптомами снижения или выпадения моторной, сенсорной, вегетативной и трофической функции нерва дистальнее места травмы. Диагностируется травма периферического нерва по результатам неврологического осмотра и данным электрофизиологических исследований нервно-мышечного аппарата. Лечение может быть консервативным (обезболивающие, витамины, физиотерапия, неостигмин, вазоактивные препараты, ЛФК) и хирургическим (невролиз, аутопластика нерва, шов нерва, невротизация).
Общие сведения
Травмы периферических нервов в соответствии с различными данными составляют 1-10% от общего числа травм. Раны конечностей сопровождаются повреждением нервных стволов в 1,5% случаев, а переломы — в 20% случаев. Зонами, при повреждении которых наиболее часто наблюдается травмирование нервов, являются верхняя треть плеча, подмышечная впадина, нижняя часть бедра и верхняя часть голени. На долю последних двух приходится до 65 % всех травм периферических нервных стволов.
Каждый год в России до 7 тыс. человек нуждаются в хирургическом лечении, показанием к которому является травма периферического нерва. Многие пациенты выписываются из травматологических или общехирургических клиник с имеющимся нейро-моторным дефицитом. Отсутствие своевременной квалифицированной помощи специалистов в области неврологии и нейрохирургии приводит к инвалидизации пациентов, большинство из которых являются лицами трудоспособного возраста. По некоторым данным стойкая потеря трудоспособности наблюдается у 60% пострадавших.
Травмы периферических нервов
Классификация травм периферических нервов
По характеру повреждения травма периферического нерва классифицируется как сдавление (компрессия), сотрясение, контузия (ушиб) и анатомический перерыв. Последний бывает частичным (неполным), полным и внутриствольным. При частичном и внутриствольном перерыве сохраняется возможность спонтанной регенерации нерва за счет врастания аксонов концевых отделов его центрального отрезка в периферический участок. Скорость этого процесса составляет 1 мм в сутки. Значительное повреждение нерва приводит к формированию рубца и расстройству проводимости дистальнее места травмы. Полный анатомический перерыв с расхождением концов или наличием между образовавшимися отрезками нерва препятствия в виде костного осколка, рубца, инородного тела обуславливает развитие невриномы. Исходом ушиба нервного ствола или кровоизлияния в него также может стать невринома.
С другой стороны, все повреждения нерва подразделяются на открытые, наиболее часто приводящие к анатомическому перерыву нерва, и закрытые, при которых возможны сотрясение, компрессия или ушиб нерва. К открытым повреждениям относятся различные ранения: колотые, рваные, резанные, рубленые, огнестрельные. При этом возникает опасность прямого инфицирования тканей раны. Закрытая травма периферического нерва возможна при ушибе, ударе тупым предметом, сдавлении конечности, чрезмерной тракции. К закрытым относят повреждения нерва при вывихе и при закрытом переломе, его компрессию посттравматическими рубцами, гематомой, костной мозолью и т. п.
В отдельных случаях имеют место комбинированные травмы, при которых открытое травмирование нерва сочетается с его закрытым повреждением. Особую группу составляют ятрогенные травмы периферических нервных стволов, возникающие как осложнение ряда хирургических операций или различных медицинских манипуляций.
Периоды травмы
Острый период занимает 3 недели с момента травмы нерва. В этот период происходит распространение дегенеративных изменений, возникающих в нервном стволе после его травмы. В силу определенных нейрофизиологических законов этого процесса точно оценить степень нарушения функции травмированного нерва в острый период не представляется возможным. В этом периоде хирургическое лечение выполняется при открытых повреждениях с визуализацией анатомического перерыва нерва при сохранности целостности образовавшихся отрезков. В таких случаях возможно выполнение первичного шва нерва в ходе ПХО раны в ранние сроки после травмы или наложение спустя 2-4 дня первично-отсроченного шва.
Ранний период длится от 3 недель до 3 месяцев после повреждения и характеризуется самой высокой регенеративной активностью поврежденных тканей нерва. В раннем периоде можно точно установить степень, вид, уровень и протяженность повреждения; совместно с нейрохирургом решить вопрос лечебной тактики (консервативная или оперативная) и определить оптимальный объем операции.
Подострый, или промежуточный, период — 3-6 месяцев от травмы. Происходит существенное снижение скорости регенеративных процессов и увеличение степени расхождения (диастаза) концов, образовавшихся в результате анатомического перерыва нерва. Оперативное лечение возможно, но требует применения сложных реконструктивных техник и приносит меньший результат.
Поздний период — от 6 месяцев до 3-5 лет после того, как произошла травма нерва. В силу значительного снижения способности к репарации и нарастания дегенеративных изменений в травмированном нервном стволе хирургическое лечение в этот период приводит к существенно меньшему функциональному восстановлению.
Резидуальный, или отдаленный, период — спустя 3-5 лет после повреждения. Функциональное восстановление нерва не представляется возможным. Для улучшения функции пораженной конечности возможно проведение ортопедических сухожильно-мышечных хирургических вмешательств.
Симптомы травм периферических нервов
Травма периферического нерва любой локализации характеризуется наличием нескольких групп симптомов: двигательных (моторных), чувствительных (сенсорных), вегетативных (вазомоторных и секреторных) и трофических.
Двигательные расстройства характеризуются возникающим сразу после травмы периферическим парезом мышц, иннервируемых участком поврежденного нерва, расположенным дистальнее места травмы. Парезы сопровождаются мышечной гипотонией и гипорефлексией. Со временем приводят к атрофическим процессам в мышцах. При оценке зоны пареза следует учитывать возможности перекрестной иннервации некоторых мышечных групп.
Сенсорные нарушения подразделяются на симптомы раздражения (боли, гиперпатия и парестезия) и симптомы выпадения (гипестезия и анестезия), которые обычно сочетаются. Частичное повреждение нервного ствола сопровождается преимущественно болями и парестезиями. Боли усиливаются при пальпации нервного ствола ниже места травмы.
Отмечается симптом Тинеля — возникновение при поколачивании в зоне повреждения боли, стреляющей по ходу нерва в дистальном направлении. В случае полного анатомического перерыва симптом Тинеля отрицателен. Появление боли или ее усиление в более позднем периоде свидетельствует о восстановлении чувствительности вследствие репарации нервных волокон. При этом наиболее выражена гиперпатия, зачастую носящая форму каузалгии.
Как правило, в первые дни после травмы определяется зона тотальной анестезии — отсутствия всех видов чувствительности. Ее размер и локализация могут варьировать в связи с индивидуальными особенностями перекрестной сенсорной иннервации. Обычно по краю области анестезии проходи смешанная зона с участками гипестезии и гиперпатии. По мере восстановления нерва область анестезии трансформируется в область гипестезии, а затем (при своевременном восстановлении целостности нервного ствола) происходит нормализация чувствительности.
Вегетативная дисфункция проявляется в виде ангидроза кожи в зоне анестезии. Примерно в этой же области наблюдается покраснение и подъем местной температуры кожи, что спустя 3 недели сменяется похолоданием и бледностью. Зачастую наблюдается локальная пастозность тканей.
Трофические изменения развиваются в более позднем периоде. Характеризуются истончением и снижением тургора кожи, ее легкой ранимостью. Отмечается исчерченность и помутнение ногтей травмированной конечности. В позднем периоде трофические изменения могут затрагивать связки, сухожилия и капсулу сустава с формированием его тугоподвижности, а также кости с развитием остеопороза.
Топические симптомы поражения различных периферических нервов подробно описаны в статьях «Невропатия бедренного нерва», «Невропатия седалищного нерва», «Невропатия большеберцового нерва», «Невропатия малоберцового нерва», «Невропатия локтевого нерва», «Невропатия лучевого нерва», «Невропатия срединного нерва».
Диагностика травм периферических нервов
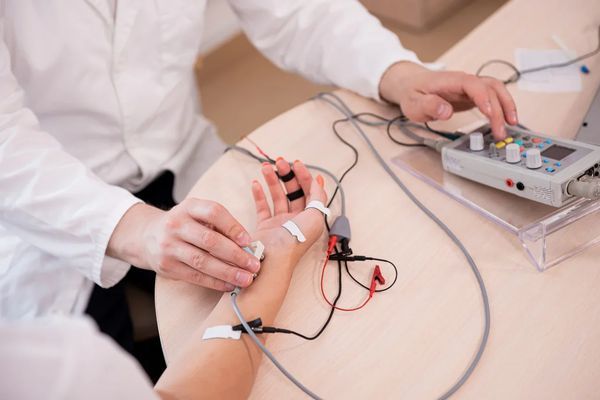
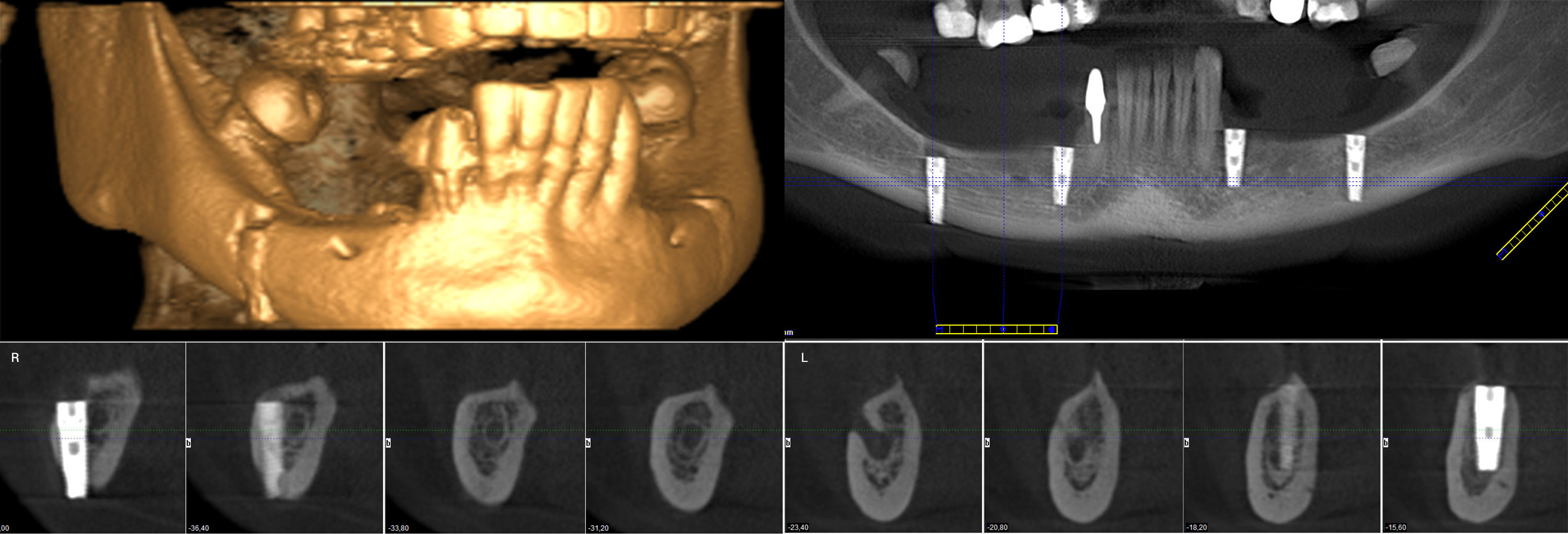
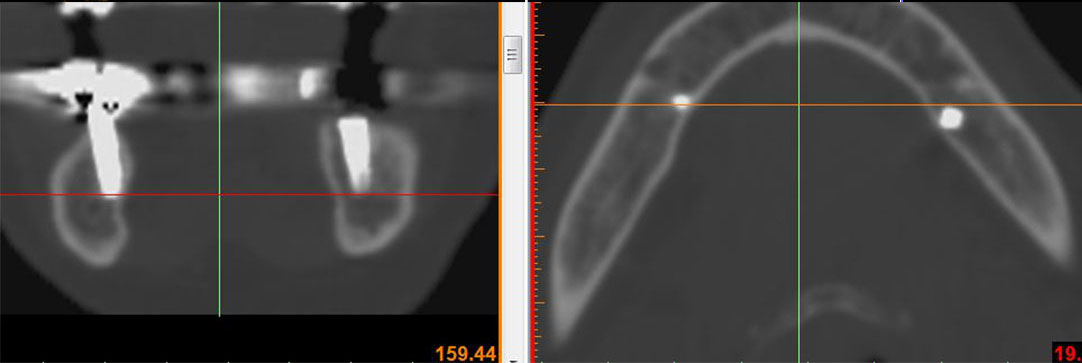
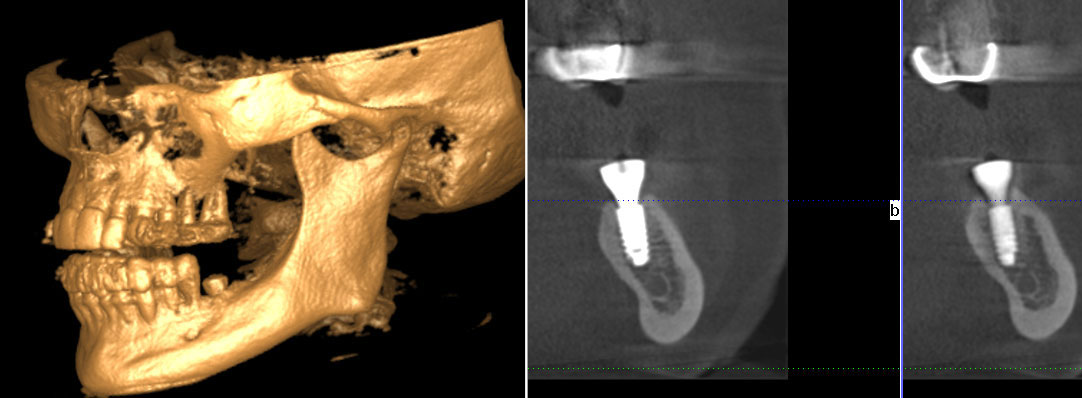
Первичный осмотр пациента зачастую проводится травматологом. Травма периферического нерва является показанием для направления пострадавшего к нейрохирургу или неврологу. Топика поражения устанавливается по данным неврологического осмотра и результатам ЭФИ нервно-мышечной системы. При помощи электронейрографии можно установить увеличение порога проводимости нервного ствола. Однако опыт показал, что эти данные могут быть недостаточно точны. В связи с эти дополнительно рекомендуется проведение стимуляционной электромиографии. При наличии соответствующего оборудования лучшим вариантом является комплексное ЭНМГ-исследование, позволяющее оценить функциональное состояние, как нерва, так и иннервируемых им мышц.
С целью диагностики повреждений костно-суставного аппарата проводится рентгенография костей и суставов, в сложных случаях — КТ кости, УЗИ или МРТ сустава. При помощи этих исследований можно также выявить факторы компрессии нервного ствола.
Лечение травм периферических нервов
Не всегда травма периферического нерва имеет изолированный характер. При сочетанных повреждениях и политравме на первый план выходит лечение жизненно опасных повреждений. После стабилизации состояния пациента переходят к вопросу лечения поврежденного нерва. Оно должно проводиться квалифицированным специалистом. Если речь идет о хирургическом лечении, то операция должна осуществляться нейрохирургом в профильном отделении с наличием необходимых микрохирургических инструментов.
Консервативная терапия осуществляется при закрытых повреждениях нервов и в комбинации с хирургическим лечением. Она направлена на создание оптимальных условий для скорейшей регенерации нервных волокон. В остром периоде показана иммобилизация. Фармакотерапия проводится инъекционными препаратами витаминов гр. В, никотиновой кислотой с бендазолом, неостигмином. При необходимости в схему лечения включают анальгетики и седативные. С 4-ой недели назначают АТФ. Широко используют физиотерапию: УВЧ с 3-го дня травмы, электрофорез, СМТ. Спустя 2 недели УВЧ заменяют диатермией, рекомендуют ЛФК, парафиновые аппликации, массаж. Спустя 1,5-2 месяца показано грязелечение, озокеритотерапия, водолечение (хвойные, сероводородные лечебные ванны).
Отсутствие эффекта консервативной терапии и открытая травма периферического нерва с визуализацией его прерывания являются показанием к хирургическому лечению. Оптимальными сроками выполнения операции считаются первые 3 месяца после травмы. К реконструктивным операциям на периферических нервах относятся: шов нерва, невролиз, межпучковая пластика нерва аутотрансплантатом из наружного кожного нерва голени. При компрессии нерва производят его декомпрессию нервного ствола, при необходимости формируют новое ложе. При невозможности реконструкции нервного ствола осуществляют невротизацию — вшивание в дистальный конец поврежденного нерва менее функционально значимого нервного ствола. В резидуальном периоде с целью повышения функциональности конечности ортопедами могут быть проведены сухожильно-мышечные операции.
Травмы периферических нервов — лечение в Москве
Повреждения периферических нервов
- Что такое Повреждения периферических нервов
- Что провоцирует / Причины Повреждений периферических нервов
- Патогенез (что происходит?) во время Повреждений периферических нервов
- Симптомы Повреждений периферических нервов
- Диагностика Повреждений периферических нервов
- Лечение Повреждений периферических нервов
- К каким докторам следует обращаться если у Вас Повреждения периферических нервов
Что такое Повреждения периферических нервов —
Повреждения нервов являются одним из частых и тяжелых видов травм, которые обусловливают полную или частичную нетрудоспособность, вынуждают больных менять профессию и нередко становятся причиной инвалидности. В повседневной клинической практике, к сожалению, допускается значительное число ошибок диагностического, тактического и технического порядка.
Что провоцирует / Причины Повреждений периферических нервов:
Повреждения периферических нервов могут быть закрытыми и открытыми.
Закрытые повреждения возникают вследствие удара тупым предметом, сдавления мягких тканей, повреждения отломками костей, опухолью и т. д. Полный перерыв нерва в таких случаях наблюдается редко, поэтому исход обычно благоприятный. Вывих полулунной кости, перелом лучевой кости в типичном месте нередко приводят к компрессионным повреждениям срединного нерва в области кар-пального канала, перелом крючковидной кости может обусловить перерыв двигательной ветви локтевого нерва.
Открытые повреждения в мирное время чаще всего являются следствием ранений осколками стекла, ножом, листовым железом, циркулярной пилой и т. п. Наступающие изменения проявляются в зависимости от характера и длительности воздействия травмирующего агента различными синдромами расстройств функции.
Патогенез (что происходит?) во время Повреждений периферических нервов:
Выпадение чувствительности практически всегда наблюдается при повреждении периферического нерва. Распространенность расстройств не всегда соответствует анатомической зоне иннервации. Существуют автономные зоны иннервации, в которых отмечается выпадение всех видов кожной чувствительности, т. е. анестезия. Затем следует зона смешанной иннервации, в которой при повреждении одного из нервов участки гипестезии перемежаются с участками гиперпатии. В дополнительной зоне, где иннервация осуществляется соседними нервами и лишь в небольшой степени поврежденным нервом, определить нарушение чувствительности не представляется возможным. Величина этих зон крайне вариабельна ввиду индивидуальных особенностей их распределения. Как правило, появляющаяся сразу после травмы нерва разлитая зона анестезии через 3-4 нед сменяется гипестезией. И все же процесс замещения имеет свои пределы; если целость поврежденного нерва не будет восстановлена, то выпадение чувствительности сохраняется.
Выпадение двигательной функции проявляется в форме вялого паралича мышечных групп, иннервируемых ветвями, отходящими от ствола ниже уровня повреждения нерва. Это важный диагностический признак, дающий возможность определить зону повреждения нерва.
Проявляются в нарушении деятельности потовых желез; наступает ангидроз кожи, область которого соответствует границам нарушения болевой чувствительности. Поэтому, определяя наличие и величину зоны ангидроза, можно судить о границах области анестезии.
Вазомоторные нарушения наблюдаются приблизительно в тех же пределах, что и секреторные: кожа становится красной и горячей на ощупь (горячая фаза) вследствие пареза вазоконстрикторов. По истечении 3 нед наступает так называемая холодная фаза: лишенный иннервации сегмент конечности холодный на ощупь, кожа приобретает синюшный оттенок. Часто в этой области определяется повышенная гидрофильность, пастозность мягких тканей.
Трофические расстройства выражаются истончением кожи, которая становится гладкой, блестящей и легкоранимой; тургор и эластичность ее заметно снижаются. Отмечается помутнение ногтевой пластинки, на ней появляются поперечная исчерченность, углубления, она плотно прилегает к заостренному кончику пальца. В отдаленные сроки после травмы трофические изменения распространяются на сухожилия, связки, капсулу суставов; развивается тугоподвижность суставов; вследствие вынужденного бездействия конечности и нарушения кровообращения появляется остеопороз костей.
Тяжесть повреждения нерва приводит к различным по степени расстройствам его функции.
При сотрясении нерва анатомические и морфологические изменения в стволе нерва не выявляются. Двигательные и чувствительные нарушения имеют обратимый характер, полное восстановление функций наблюдается спустя 1,5-2 нед после травмы.
В случае ушиба (контузии) нерва анатомическая непрерывность сохраняется, имеются отдельные внутриствольные кровоизлияния, нарушение целости эпиневральной оболочки. Нарушения функций имеют более глубокий и стойкий характер, однако спустя месяц всегда отмечается их полное восстановление.
Сдавление нерва может произойти от различных причин (длительное воздействие жгута, при травмах — фрагментами костей, гематомой и др.). Его степень и длительность прямо пропорциональны тяжести поражения. Соответственно этому расстройства выпадения могут быть преходящими или иметь стойкий характер, и тогда требуется хирургическое вмешательство.
Частичное поражение нерва проявляется выпадением функций соответственно тем внутриствольным образованиям, которые травмированы. Нередко при этом наблюдается сочетание симптомов выпадения с явлениями раздражения. Самопроизвольное излечение в подобных ситуациях наблюдается редко.
Полный анатомический перерыв характеризуется гибелью всех аксонов, распадом миелиновых волокон по всему периметру ствола; отмечается разделение нерва на периферический и центральный или они сообщены тяжем рубцовой ткани, так называемая «ложная непрерывность». Восстановление утраченных функций невозможно, очень скоро развиваются трофические расстройства, нарастает атрофия парализованных мышц в денервированной зоне.
Симптомы Повреждений периферических нервов:
Повреждения лучевого нерва (Cv-Cvm). Повреждения нерва в подмышечной области и на уровне плеча вызывают характерное положение — «падающая» или свисающая кисть. Это положение обусловлено параличом разгибателей предплечья и кисти: проксимальных фаланг пальцев, мышцы, отводящей большой палец; кроме того, ослабляются супинация предплечья и сгибание вследствие выпадения активных сокращений плечелучевой мышцы. Травмы нерва в более дистальных отделах верхней конечности, т. е. после отхождения двигательных ветвей, проявляются только расстройствами чувствительности. Границы этих нарушений проходят в пределах радиальной части тыла кисти вдоль III пястной кости, включая радиальную часть проксимальной фаланги и среднюю фалангу III пальца, проксимальную и среднюю фаланги указательного пальца и проксимальную фалангу I пальца. Расстройства чувствительности протекают, как правило, по типу гипостезии. Более глубокими они почти не бывают вследствие большого количества связей между тыльными и наружными кожными нервами предплечья с тыльными ветвями срединного и локтевого нервов и поэтому редко служат показаниями к оперативному лечению.
При сочетании повреждений срединного нерва и поверхностной ветви лучевого нерва прогноз благоприятнее, чем при довольно часто встречающемся сочетании травмы срединного и локтевого нервов, приводящей к тяжелым последствиям. Если при первом варианте сочетанного повреждения нервов возможно в определенной степени замещение утраченной функции за счет неповрежденного локтевого нерва, то при втором варианте такая возможность исключена. Клинически в последнем случае выражен паралич всех аутохтонных мышц кисти, имеется когтеобразная деформация. Сочетанная травма срединного и локтевого нервов гибельно сказывается на функции кисти в целом. Денервированная, лишенная чувствительности кисть непригодна для выполнения какой-либо работы.
Повреждения срединного нерва (Cvin-Di). Основным клиническим признаком повреждения срединного нерва в области кисти является выраженное нарушение ее чувствительной функции — стереогноза. В ранние сроки после повреждения нерва проявляются вазомоторные, секреторные и трофические расстройства; кожные складки сглаживаются, кожа становится гладкой, сухой, цианотич-ной, блестящей, шелушащейся и легкоранимой. На ногтях появляется поперечная исчерченность, они становятся сухими, рост их замедляется, характерен симптом Давыденкова — «обсосанность» I, II, III пальцев; атрофируется подкожная клетчатка и ногти плотно прилегают к коже.
Степень двигательных расстройств зависит от уровня и характера повреждения нерва. Эти расстройства выявляются при травме нерва проксимальнее уровня отхождения двигательной ветви к мышцам возвышений большого пальца или изолированном повреждении этой ветви. При этом наступает вялый паралич мышц тенара, а при высоком поражении нерва присоединяется нарушение пронации предплечья, ладонного сгибания кисти, выпадает сгибание I, II и III пальцев и разгибание средних фаланг II и III пальцев. В собственных мышцах кисти в связи с их небольшой массой быстро развивается атрофия, которая начинается в течение первого месяца после травмы нерва, постепенно прогрессирует и приводит к фиброзной дегенерации парализованных мышц. Этот процесс продолжается в течение года или несколько больше. По истечении этого срока реиннервация парализованных мышц с восстановлением их функции невозможна. Атрофия выявляется в сглаживании выпуклости тенара. Большой палец устанавливается в плоскости остальных пальцев, формируется так называемая обезьянья кисть. Паралич охватывает короткую мышцу, отводящую большой палец кисти и мышцу, противопоставляющую большой палец кисти, а также поверхностную головку короткого сгибателя этого пальца. Функция отведения и прежде всего противопоставления большого пальца кисти выпадает, что является одним из главных двигательных симптомов повреждения ствола срединного нерва.
Нарушение чувствительности — ведущее проявление поражения срединного нерва и наблюдается всегда независимо от уровня его повреждения. Кожная чувствительность отсутствует в большинстве случаев по ладонной поверхности I, II и III пальцев, а также по радиальной поверхности IV пальца кисти; на тыле кисти чувствительность нарушается в области дистальных (ногтевых) фаланг I, II, III пальцев и радиальной части дистальной фаланги IV пальца. Наступает полная потеря стереогностического чувства, т. е. способности «видеть» предмет при закрытых глазах посредством ощупывания его пальцами. При этом пострадавший может пользоваться кистью только под контролем зрения. Замещение чувствительности, выпавшей после полного перерыва основного ствола срединного нерва, происходит только до определенного уровня, преимущественно в краевых зонах области кожной анестезии, за счет перекрытия ветвей срединного нерва в этих областях поверхностной ветвью лучевого нерва, наружным кожным нервом предплечья, а также поверхностной ветвью локтевого нерва.
Сегментарное повреждение ствола срединного нерва ведет к выпадению чувствительности на определенном участке кожи кисти, размеры которого строго соответствуют числу нервных волокон, иннервирующих этот участок. Нередко частичное повреждение срединного нерва обусловливает мучительные боли по ладонной поверхности кисти (иногда типа каузалгий). Секреторные расстройства характеризуются резким гипергидрозом кожи на ладони в зоне ветвления срединного нерва или ангидрозом и шелушением эпидермиса. Интенсивность расстройств (чувствительных, двигательных, вегетативных) всегда соответствует глубине и протяженности поражения нервного ствола.
Повреждение локтевого нерва (Cvn-CVIH). Ведущий клинический симптом повреждения локтевого нерва — двигательные нарушения. Ответвления от ствола локтевого нерва начинаются только на уровне предплечья, в связи с этим клинический синдром его полного поражения на уровне плеча до верхней трети предплечья не меняется. Определяется ослабление ладонного сгибания кисти, невозможно активное сгибание IV и V, частично III пальцев, невозможно сведение и разведение пальцев, особенно IV и V, отсутствует приведение большого пальца по динамометру. Выявляется значительная потеря мышечной силы в пальцах кисти (в 10-12 раз меньше, чем в пальцах здоровой кисти). По истечении 1-2 мес после травмы начинает проявляться атрофия межкостных мышц. Особенно быстро обнаруживается западение первого межкостного промежутка и области возвышения мизинца. Атрофия межкостных и червеобразных мышц способствует резкому вырисовыванию контуров пястных костей на тыле кисти. В отдаленные сроки после травмы происходит вторичная деформация кисти, которая приобретает своеобразную форму когтя в результате ладонного сгибания средних и дистальных фаланг IV-V пальцев (вследствие паралича червеобразных мышц, сгибающих проксимальные фаланги и разгибающих средние и дистальные), а также в результате атрофии мышц возвышения мизинца (гипотенара).
При сжатии пальцев в кулак кончики IV, V пальцев не достигают ладони, сведение и разведение пальцев невозможно. Нарушается противопоставление мизинца, отсутствуют царапающие движения им.
Нарушения кожной чувствительности при повреждении локтевого нерва всегда наблюдаются в зоне его иннервации, однако протяженность участков полной анестезии изменчива вследствие индивидуальных особенностей ветвления нерва, а также в зависимости от распределения ветвей соседних — срединного и лучевого — нервов. Нарушения захватывают ладонную поверхность локтевого края кисти вдоль IV пястной кости, половину IV пальца и полностью V палец. На тыле кисти границы расстройств чувствительности проходят вдоль третьего межкостного промежутка и середины проксимальной фаланги III пальца. Однако они весьма вариабельны.
Вазомоторные и секреторные нарушения распространяются по локтевому краю кисти, границы их несколько больше границ расстройств чувствительности.
Сегментарное повреждение наружного отдела ствола локтевого нерва в средней трети предплечья ведет к выпадению чувствительности на ладонной поверхности кисти при минимальной выраженности их на тыле; в случае ранения внутренней части ствола соотношения обратные.
Повреждения седалищного нерва (Uv-v-Si-ш). Высокие повреждения нерва приводят к нарушению функции сгибания голени в коленном суставе вследствие паралича двуглавой, полусухожильной и полуперепончатой мышцы. Нередко травма нерва сопровождается жестокой каузалгией. В симптомокомплекс входят также паралич стопы и пальцев, утрата рефлекса пяточного сухожилия (ахиллов рефлекс), выпадение чувствительности по задней поверхности бедра, всей голени, за исключением ее медиальной поверхности и стоп, т. е. симптомы повреждения ветвей седалищного нерва — больше-берцового и малоберцового нервов. Нерв крупный, его средний диаметр в поперечнике в проксимальном отделе 3 см. Нередки сегментарные поражения ствола, проявляющиеся соответствующей клинической картиной с преимущественным выпадением функций, ведающих одной из его ветвей.
Повреждения малоберцового нерва (Liv-v-Si). Формируют ствол нерва корешки (Liv-v-Si). Нерв смешанный. Повреждение малоберцового нерва приводит к параличу разгибателей стопы и пальцев, а также малоберцовых мышц, обеспечивающих поворот стопы кнаружи. Чувствительные нарушения распространяются по наружной поверхности голени и тыльной поверхности стопы. Вследствие паралича соответствующих групп мышц стопа свисает, повернута кнутри, пальцы согнуты. Характерна походка больного при травме нерва — «петушиная», или перонеальная: больной высоко поднимает ногу и опускает затем ее на носок, на устойчивый наружный край стопы, и только тогда опирается на подошву. Ахиллов рефлекс, обеспечивающийся болыпеберцовым нервом, сохраняется, боли и трофические расстройства обычно не выражены.
Повреждения большеберцового нерва (Liv-SHI). Нерв смешанный, является ветвью седалищного нерва. Иннервирует сгибатели стопы (камбаловидную и икроножную мышцы), сгибатели пальцев стопы, а также заднюю большеберцовую мышцу, осуществляющую поворот стопы кнутри.
Задняя поверхность голени, подошвенная поверхность, наружный край стопы и тыльная поверхность дистальных фаланг пальцев обеспечиваются чувствительной иннервацией.
При повреждении нерва выпадает ахиллов рефлекс. Чувствительные нарушения распространяются в границах задней поверхности голени, подошвы и наружного края стопы, тыльной поверхности пальцев в области дистальных фаланг. Являясь в функциональном отношении антагонистом малоберцового нерва, вызывает типичную нейрогенную деформацию: стопа в положении разгибания, выраженная атрофия задней группы мышц голени и подошвы, запавшие межплюсневые промежутки, углубленный свод, согнутое положение пальцев и выступающая пятка. Во время ходьбы пострадавший опирается в основном на пятку, что выраженно затрудняет походку, не меньше чем при повреждении малоберцового нерва.
При поражении большеберцового нерва, как и при поражении срединного, нередко наблюдается каузалгический синдром, а также значительны вазомоторно-трофические расстройства.
Тесты двигательных расстройств: невозможность сгибания стопы и пальцев и поворот стопы кнутри, невозможность ходьбы на носках из-за неустойчивости стопы.
Диагностика Повреждений периферических нервов:
Постановка правильного диагноза травмы нервов зависит от последовательности и систематичности проводимых исследований.
- Опрос
Устанавливают время, обстоятельства и механизм травмы. По направляющим документам и со слов больного определяют продолжительность, объем оказанной первой медицинской помощи. Уточняют характер болей и возникновение новых ощущений, появившихся в конечности с момента ранения.
- Осмотр
Обращают внимание на положение кисти или стопы, пальцев; наличие их типичных установок (положений) может служить основанием для суждения о характере и виде повреждения нервного ствола. Определяют цвет кожи, конфигурацию мышечных групп в заинтересованной зоне конечности в сравнении со здоровой; отмечают трофические изменения кожи и ногтей, вазомоторные расстройства, состояние раны или кожных рубцов, являющихся следствием травмы и операции, сопоставляют расположение рубца с ходом сосудисто-нервного пучка.
- Пальпация
Получают сведения о температуре кожи кисти или стопы, ее тургоре и эластичности, влажности кожного покрова.
Боли в области послеоперационного рубца при пальпации связаны, как правило, с наличием регенерационной невромы центрального конца поврежденного нерва. Ценные сведения дает пальпация области периферического отрезка нерва, которая при полном анатомическом перерыве бывает болезненной, а в случае появления проекционных болей можно предположить частичное повреждение нерва или наличие регенерации после нейрорафии (симптом Тинеля).
Исследование чувствительности. При проведении исследования желательно исключить отвлекающие внимание больного факторы. Ему предлагают закрыть глаза, чтобы сосредоточиться и не контролировать зрением действия врача. Следует сравнивать ощущения от аналогичных раздражений в симметричных заведомо здоровых областях.
- Тактильную чувствительность исследуют путем прикосновения комочком ваты или кисточкой.
- Чувство боли определяют уколом острием булавки. Рекомендуется чередовать болевые раздражения с тактильными. Исследуемому дают задание определить укол словом «Остро», прикосновение — словом «Тупо».
- Температурную чувствительность исследуют с помощью двух пробирок — с холодной и горячей водой; участки кожи с нормальной иннервацией различают по изменению температуры на 1-2°С.
- Чувство локализации раздражения: исследуемый указывает место укола кожи булавкой (укол наносят при закрытых глазах).
- Чувство дискриминации двух одномерных раздражений определяют циркулем (способ Вебера). За нормальную величину дискриминации принимают результат исследования на симметричном участке здоровой конечности.
- Чувство двухмерных раздражений: на коже исследуемого участка пишут буквы или рисуют фигуры, которые должны быть названы больным без контроля зрением.
- Суставно-мышечное чувство определяют путем придания суставам конечностей различных положений, которые исследуемый должен распознать.
- Стереогноз: больной при закрытых глазах должен «узнать» предмет, вложенный в его кисть, основываясь на анализе разносторонних ощущений (масса, форма, температура и т. п.). Определение стереогноза особенно важно при повреждениях срединного нерва. По полученным результатам дается функциональная оценка: при сохранности стереогноза кисть человека пригодна к выполнению любой работы.
- Электрофизиологические методы исследования
Клинические тесты для оценки состояния функций периферического нерва должны сочетаться с результатами электродиагностики и электромиографии, которые позволяют определить состояние нервно-мышечного аппарата поврежденной конечности и уточняют диагноз.
Классическая электродиагностика основана на исследовании возбудимости — реакции нервов и мышц в ответ на раздражение фарадическим и постоянным электрическим током. В обычных условиях в ответ на раздражение мышца отвечает быстрым живым сокращением, а при травме двигательного нерва и дегенеративных процессах в соответствующих мышцах регистрируются червеобразные вялые сокращения. Определение порога возбудимости на здоровой и больной конечностях позволяет сделать заключение о количественных изменениях электровозбудимости. Одним из существенных признаков повреждения нерва является повышение порога проводимости нерва: увеличение силы импульсов тока в пораженном участке в сравнении со здоровым для получения ответа мышцы сокращением. Многолетние результаты по использованию этого метода показали, что получаемые данные недостаточно надежны. Поэтому в последние годы электродиагностика в своем традиционном варианте постепенно вытесняется стимуляци-онной электромиографией, включающей элементы электродиагностики.
В основе электромиографии лежит регистрация электрических потенциалов исследуемой мышцы. Электрическую активность мышц изучают как в состоянии покоя, так и при произвольных, непроизвольных и вызванных искусственными раздражениями мышечных сокращениях. Выявление спонтанной активности — фибрилляций и медленных положительных потенциалов в покое представляет собой несомненные признаки полного перерыва периферического нерва. Электромиография (ЭМГ) позволяет установить степень и глубину повреждения нервного ствола. Методом стимуляционной ЭМГ (сочетание электрического раздражения нервов с одновременной записью возникающих при этом колебаний потенциала мышц) определяют скорость проведения импульсов, изучают переход импульсов в зоне мионевральных синапсов, а также исследуют функциональное состояние рефлекторной дуги и др. Электромиографическая регистрация потенциалов действия может представить важные данные не только диагностического, но и прогностического характера, позволяя уловить первые признаки реиннервации.
Лечение Повреждений периферических нервов:
- Консервативное лечение
Консервативно-восстановительное лечение имеет не меньшее значение, чем оперативное вмешательство на нерве, особенно при сочетанных повреждениях. Если во время операции создаются анатомические предпосылки для прорастания аксонов из центрального отрезка нерва в периферический, то задача консервативного лечения — предупреждение деформаций и контрактур суставов, профилактика массивного рубцевания и фиброза тканей, борьба с болевым синдромом, а также улучшение условий и стимуляция репаративных процессов в нерве, улучшение кровообращения и трофики мягких тканей; поддержание тонуса денервированных мышц. Мероприятия, направленные на достижение этих целей, следует начинать сразу же после травмы или оперативного вмешательства и проводить комплексно, по определенной схеме, соответственно стадии регенеративного процесса вплоть до восстановления функции повреждений конечности.
В курс лечения включается медикаментозно-стимулирующая терапия, ортопедические, лечебно-гимнастические мероприятия и физиотерапевтические методы. Оно проводится всем больным как в дооперационном, так и в послеоперационном периоде, объем и продолжительность его зависят от степени нарушений функции пострадавшего нерва и сопутствующих повреждений. Комплекс лечения следует проводить целенаправленно, с избирательным подходом в каждом конкретном случае.
Лечебную гимнастику проводят в течение всего периода лечения, а в наиболее полном объеме — по истечении срока иммобилизации конечности. Целенаправленные активные и пассивные движения в суставах поврежденной конечности продолжительностью 20-30 мин 4-5 раз в день, а также движения в облегченных условиях — физические упражнения в воде оказывают положительное влияние на восстановление нарушенной двигательной функции. Использование элементов трудотерапии (лепка, шитье, вышивание и т. п.) способствует выработке различных двигательных навыков, приобретающих автоматический характер, что благоприятно сказывается на восстановлении профессиональных навыков.
Массаж значительно улучшает состояние мягких тканей в власти перенесенной травмы или операции, активирует крово- и лимфообращение, повышает тканевый обмен мышц и улучшает их сократительную способность, предупреждает массивное рубцевание, ускоряет рассасывание инфильтратов мягких тканей в области бывшей травмы или оперативного вмешательства, что несомненно способствует регенерации нервов. Больного следует обучать элементам массажа, что позволит проводить его 2-3 раза в день в течение всего курса восстановительного лечения.
Применение физиотерапевтических методов предполагает быстрейшее рассасывание гематомы, предупреждение послеоперационного отека и ликвидацию боли. С этой целью больному на 3-4-е сутки после операции назначают электрическое поле УВЧ и токи Бернара по 4-6 процедур, а в дальнейшем при наличии болевого синдрома — электрофорез новокаина по методике Парфенова, электрофорез кальция и др., на 22-е сутки — электрофорез лидазы (12-15 процедур), что стимулирует регенерацию нерва и препятствует формированию грубых рубцов. В этом периоде показанытакже ежедневные озокеритопарафиновые аппликации, способствующие рассасыванию инфильтратов, ослаблению боли, а также размягчающие рубцы, улучшающие трофическую функцию нервной системы и тканевый метаболизм, уменьшающие тугоподвижность в суставах. Для поддержания тонуса и предотвращения развития атрофии денервированных мышц рационально применение электростимуляции импульсным экспоненциальным током силой 3-5 мА, длительностью 2-5 с ритмом 5-10 сокращений в минуту в течение 10-15 мин. Электростимуляцию следует проводить ежедневно или через день; на курс 15-18 процедур. Этот метод способствует сохранению сократительной способности мышц и их тонуса до наступления реиннервации.
Медикаментозное лечение направлено на создание благоприятных условий для регенерации нерва, а также на стимуляциюсамого процесса регенерации. Курс медикаментозной терапии целесообразно проводить следующим образом: на 2-е сутки после операции назначают инъекции витамина В12 по 200 мкг внутримышечно, который способствует росту аксонов травмированного нерва, обеспечивает восстановление периферических нервных окончаний и специфических связей поврежденного нерва. Инъекции витамина В12 следует чередовать через день с введением 1 мл 6% раствора витамина B1(20-25 инъекций на курс). Такая методика введения витаминов группы В ослабляет развитие тормозных процессов в ЦНС, ускоряет регенерацию нервных волокон.
В течение 2 нед назначают дибазол с никотиновой кислотой в порошке, что оказывает спазмолитическое и тонизирующее действие на нервную систему.
Спустя 3 нед от начала курса лечения следует вводить АТФ (по 1 мл 2% раствора; 25-30 инъекций) и пирогенала по индивидуальной схеме, которые благотворно влияют на репаративный процесс, стимулируют его.
В комплекс лечения следует включить также электрофорез га-лантамина, который способствует повышению функциональной активности нейрона, улучшает проведение возбуждения в нервно-мышечных синапсах вследствие инактивации фермента холинэстеразы. Галантамин вводят с анода в виде 0,25% раствора; продолжительность процедуры 20 мин, на курс 15-18 процедур.
Длительность и объем комплексного консервативно-восстановительного лечения определяются числом, уровнем и степенью повреждения периферического нерва, а также наличием сопутствующих травм. После операции невролиза, а также в случаях успеха нейрора-фии в области дистальной трети ладони и на уровне пальцев достаточно проведение одного курса консервативно-восстановительного лечения.
После нейрорафии в более проксимальных отделах кисти, предплечья и плеча, а также на уровне голени, бедра, учитывая ориентировочный срок регенерации аксонов и реиннервации периферических нервных аппаратов, необходимо повторить курс лечения через 1,5-2 мес. Как правило, курс восстановительного лечения, начатый в стационаре, заканчивается в амбулаторных условиях под контролем оперировавшего хирурга.
Вначале признаки восстановления чувствительности в виде парестезии появляются в зоне, близлежащей к уровню повреждения нерва; с течением времени улучшается чувствительность в более дистальных отделах конечности. В случае отсутствия признаков регенерации в течение 3-5 мес после операции при полноценном консервативно-восстановительном лечении следует рассмотреть вопрос о повторном оперативном вмешательстве.
Санаторно-курортное лечение в Цхалтубо, Евпатории, Саки, Мацесте, Пятигорске и др. показано через 2-3 мес после нейро-графии. Используют такие лечебные факторы, как грязевые аппликации, бальнеолечение.
- Оперативное лечение
Показания к операции. Основными показаниями к оперативному вмешательству на поврежденных периферических нервах являются наличие двигательных выпадений, нарушение чувствительности и вегетативно-трофические расстройства в зоне иннервации заинтересованного нерва.
Опыт лечения больных с травмами нервов свидетельствует, что чем раньше выполняется восстановительная операция, тем полнее возобновляются утраченные функции. Операция на нерве показана во всех случаях нарушения проводимости по нервному стволу. Срок между травмой и операцией следует максимально сокращать.
В случаях неудачи первичного шва нерва (нарастание атрофии мышц, чувствительных и вегетативных расстройств) возникают прямые показания к повторной операции.
Наиболее благоприятным временем для вмешательства считается срок до 3 мес со дня травмы и 2-3 нед после заживления раны, хотя и в более поздний период операции на поврежденном нерве не противопоказаны. При повреждениях нервов кисти оптимальный срок для восстановления их целости составляет не более 3-6 мес после травмы. В этот период наиболее полно восстанавливаются функции нерва, в том числе двигательная.
О полном нарушении проводимости по нервному стволу свидетельствует следующее: паралич определенной группы мышц, анестезия в автономной зоне заинтересованного нерва с ангидрозом в тех же пределах, отрицательный симптом Тинеля, отсутствие сокращения мышц при электродиагностике — раздражении нерва выше уровня повреждения и постепенно ослабевающие, а затем исчезающие сокращения мышц, под воздействием импульсного тока ниже уровня повреждения.
Оперативное лечение может быть осуществлено и в более поздние сроки после травмы нерва, если вмешательство по тем или иным причинам не выполнено ранее. Следует отметить, что при этом нельзя рассчитывать на значительное улучшение моторной функции нервов. Особенно это относится к мышцам кисти, где быстро наступают дегенеративные изменения в связи с небольшими размерами их. После операции почти во всех случаях устраняется очаг ирритации, улучшается чувствительность и исчезают вегетативно-трофические нарушения. Эти изменения благотворно влияют на функцию поврежденного органа. Восстановительная операция на поврежденном нерве независимо от срока, прошедшего после травмы, всегда в большей или меньшей степени улучшает функцию конечности в целом.
Невролиз. Неполный перерыв или сдавление нервного ствола проявляется нерезкими трофическими и чувствительными нарушениями в автономной зоне иннервации заинтересованного нерва. При этом развивается рубцовый процесс в эпиневрии, что впоследствии может вызвать образование рубцовой стриктуры с нарушением проводимости. После ушибленно-рваных ран или тяжелых сочетанных травм конечностей особенно части развивается диффузный рубцовый процесс, ведущий к сдавлению нервных стволов. В подобных случаях наблюдаются расстройства чувствительности и вегетативные нарушения, глубина которых прямо пропорциональна степени сдавления. В этих ситуациях при неэффективности полного курса консервативного лечения после травмы нерва показан невролиз — бережное иссечение рубцов эпиневрия, что устраняет компрессию аксонов, способствует улучшению кровоснабжения нерва и восстановлению проводимости на данном участке.
Оперативный подход к нерву должен быть тщательно продуман и осуществлен с большой методичностью и максимально бережным отношением к тканям. Нервный ствол обнажают вначале в зоне заведомо здоровых тканей и постепенно мобилизуют по направлению к области повреждения, при этом следует сохранить целость эпи-неврия, а также сосудов, сопровождающих и питающих нерв.
Лучшие результаты дает ранний невролиз, когда процесс дегенерации вследствие сдавления менее глубок и носит обратимый характер. Эффективность невролиза, произведенного по правильным показаниям, проявляется уже в ближайшие сроки после операции: улучшается или полностью восстанавливается функция заинтересованного нерва, исчезают боли и вегетативно-трофические нарушения, улучшается чувствительность, восстанавливается потоотделение.
Хирургическая тактика и методика выполнения операций на периферических нервах зависят от давности травмы, характера бывшего повреждения и предшествующих оперативных вмешательств, степени Рубцовых изменений тканей, от уровня повреждений нерва и сопутствующих повреждений.
Эпиневральный шов. До настоящего времени наиболее распространенным методом реконструкции периферического нерва остается классический прямой эпиневральный шов. Это наиболее простой оперативный прием, хотя и требует известного опыта, в противном случае возможны технические ошибки. Он имеет ряд недостатков, особенно при восстановлении смешанных нервов, где требуется точное сопоставление однородных интраневральных пучков. С помощью эпиневрального шва сложно сохранить после операции достигнутую продольную ориентацию пучков. Прорастание двигательных аксонов центрального конца нерва в чувствительный аксон периферического или обратные соотношения вследствие взаимной ротации концов являются одной из причин длительного или неполного восстановления основных функций нерва. Обилие межпучковой соединительной ткани осложняет противопоставление пучков, существует реальная опасность сопоставления среза центрального пучка нерва с межпучковой соединительной тканью, что затрудняет созревание и прорастание регенерирующих аксонов. В конечном итоге это ведет к формированию невромы и потере функции.
Неудовлетворенность результатами хирургического лечения повреждений смешанных периферических нервов побуждала врачей к поискам новых способов и видов оперативных вмешательств. Большим шагом вперед явилось применение увеличительной оптики и особенно специальных операционных микроскопов. Микронейрохирургия является новым направлением в нейрохирургии периферических нервов, сочетающим общие хирургические приемы с использованием качественно новой техники в условиях микрополя: увеличительной оптики, специального инструментария и ультратонкого шовного материала. Гемостаз во время операции осуществляется с помощью специального микроэлектрокоагулятора. Остановка внутриневраль-ного кровотечения и кровотечения в полости раны имеет важное, а подчас решающее значение для успеха лечения.
Классический прямой эпиневральный шов возможно наложить до уровня дистального межфалангового сустава пальца. Он является наиболее целесообразным не только при обычной, но и при микронейрохирургической технике. Нервы этих областей содержат однородные пучки аксонов — либо чувствительные, либо двигательные. Поэтому ротация концов нерва по оси, вероятность которой не исключается и при микротехнике, не имеет большого значения.
В зонах смешанного строения периферических нервов наиболее целесообразно наложение периневральных или межпучковых швов, соединяющих однородные по функции пучки аксонов. Это необходимо потому, что после освежения концов нерва внутриствольная топография срезов не совпадает, так как положение и размеры пучков на разных уровнях нерва различны. В целях идентификации внутриствольных пучков можно пользоваться схемой Караганчевой и электродиагностикой на операционном столе. В процессе применения эпиневрального шва была видоизменена его методика: швы одного пучка располагают выше или ниже другого вследствие резекции их в разных плоскостях, что значительно упрощает их сшивание двумя-тремя пери неврал ьным и швами, позволяет точно адаптировать концы каждого пучка в отличие от наиболее часто применяемой методики сшивания пучков в одной плоскости среза. В завершение эпиневрий обоих концов нерва сближают отдельными узловыми швами внакладку. Благодаря этому линия периневральных швов оказывается хорошо изолированной от окружающих тканей собственным эпиневрием, швы которого оказываются вне зоны межпучковых швов. Пучки нерва не сдавливаются, как при обычном эпиневральном шве.
Пластика нервов. Особенно большие трудности при реконструкции нерва возникают в тех случаях, если имеется дефект между его концами. Многие авторы отказались от мобилизации иерва на большом протяжении, а также от чрезмерного сгибания в суставах конечности для устранения диастаза с целью сшить нерв конец в конец. Кровоснабжение периферических нервов осуществляется по сегментарному типу, причем большинство нервов имеет продольное направление вдоль эпиневрия и между пучками. Поэтому мобилизация нерва для устранения диастаза оправдана при отсепаровке их на протяжении не более 6-8 см. Увеличение этого предела приводит к нарушению кровообращения, которое в таких случаях может осуществляться только за счет врастания новых кровеносных сосудов из окружающих мягких тканей. Несомненно, что развивающийся фиброз в стволе нерва препятствует созреванию и росту регенерирующих аксонов, что в конечном счете отрицательно скажется на результатах лечения. К подобным нарушениям приводит натяжение по линии наложенных швов из-за не полностью устраненного диастаза между концами нерва. По этим причинам диастаз между концами основных стволов периферических нервов величиной 2,5-3,0 см, а общепальцевых и собственно пальцевых — более 1 см является показанием к нейроаутопластике. В качестве нерва-донора следует использовать наружный кожный нерв голени, так как по своим анатомическим и функциональным характеристикам он наиболее пригоден для этих целей. При пластике основных стволов нервов дефект восполняется несколькими трансплантатами, обычно 4-5 в зависимости от диаметра ствола, собранными в виде пучка, без натяжения в среднефизиологическом положении суставов конечности. Между пучком нерва и трансплантатом накладывают 3-4 стежка нитью 9/0-10/0 и эту зону дополнительно прикрывают эпиневрием. Для пластики общепальцевых и собственно пальцевых нервов обычно требуется один трансплантат в связи с их одинаковым диаметром.
В большинстве случаев повреждения периферических нервов сочетаются с повреждением сосудов, что объясняется их анатомическим соотношением. Наряду со швом или пластикой нерва необходимо параллельно осуществлять шов или пластику поврежденного кровеносного сосуда, что позволит оптимизировать условия регенерации восстановленного нерва в расчете на благоприятный конечный результат лечения.
Таким образом, микрохирургическая техника при операциях на периферических нервах позволяет создать оптимальные анатомические условия для восстановления функции нервов. Особенно важно применение микрохирургической техники при операциях на смешанных нервах, где требуется точное сопоставление концов нерва с последующим сшиванием его идентичных пучков.
К каким докторам следует обращаться если у Вас Повреждения периферических нервов:
- Травматолог
- Хирург
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Повреждений периферических нервов, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Если Вами ранее были выполнены какие-либо исследования, обязательно возьмите их результаты на консультацию к врачу.
Если исследования выполнены не были, мы сделаем все необходимое в нашей клинике или у наших коллег в других клиниках.
У Вас ? Необходимо очень тщательно подходить к состоянию Вашего здоровья в целом. Люди уделяют недостаточно внимания симптомам заболеваний и не осознают, что эти болезни могут быть жизненно опасными. Есть много болезней, которые по началу никак не проявляют себя в нашем организме, но в итоге оказывается, что, к сожалению, их уже лечить слишком поздно. Каждое заболевание имеет свои определенные признаки, характерные внешние проявления – так называемые симптомы болезни. Определение симптомов – первый шаг в диагностике заболеваний в целом. Для этого просто необходимо по несколько раз в год проходить обследование у врача, чтобы не только предотвратить страшную болезнь, но и поддерживать здоровый дух в теле и организме в целом.
Если Вы хотите задать вопрос врачу – воспользуйтесь разделом онлайн консультации, возможно Вы найдете там ответы на свои вопросы и прочитаете советы по уходу за собой. Если Вас интересуют отзывы о клиниках и врачах – попробуйте найти нужную Вам информацию в разделе Вся медицина. Также зарегистрируйтесь на медицинском портале Eurolab, чтобы быть постоянно в курсе последних новостей и обновлений информации на сайте, которые будут автоматически высылаться Вам на почту.
Другие заболевания из группы Травмы, отравления и некоторые другие последствия воздействия внешних причин:
| Аритмии и блокады сердца при кардиотропных отравлениях |
| Вдавленные переломы черепа |
| Внутри- и околосуставные переломы бедра и голени |
| Врожденная мышечная кривошея |
| Врожденные пороки развития скелета. Дисплазия |
| Вывих полулунной кости |
| Вывих полулунной кости и проксимальной половины ладьевидной кости (переломовывих де Кервена) |
| Вывих зуба |
| Вывих ладьевидной кости |
| Вывихи верхней конечности |
| Вывихи верхней конечности |
| Вывихи и подвывихи головки лучевой кости |
| Вывихи кисти |
| Вывихи костей стопы |
| Вывихи плеча |
| Вывихи позвонков |
| Вывихи предплечья |
| Вывихи пястных костей |
| Вывихи стопы в суставе Шопара |
| Вывихи фаланг пальцев стопы |
| Диафизарные переломы костей голени |
| Диафизарные переломы костей голени |
| Застарелые вывихи и подвывихи предплечья |
| Изолированный перелом диафиза локтевой кости |
| Искривление носовой перегородки |
| Клещевой паралич |
| Комбинированные повреждения |
| Костные формы кривошеи |
| Нарушения осанки |
| Нестабильность коленного сустава |
| Огнестрельные переломы в сочетании с дефектами мягких тканей конечности |
| Огнестрельные повреждения костей и суставов |
| Огнестрельные повреждения таза |
| Огнестрельные повреждения таза |
| Огнестрельные ранения верхней конечности |
| Огнестрельные ранения нижней конечности |
| Огнестрельные ранения суставов |
| Огнестрельные раны |
| Ожоги от контакта с португальским корабликом и медузой |
| Осложненные переломы грудного и поясничного отделов позвоночника |
| Открытые повреждения диафиза голени |
| Открытые повреждения диафиза голени |
| Открытые повреждения костей кисти и пальцев |
| Открытые повреждения костей кисти и пальцев |
| Открытые повреждения локтевого сустава |
| Открытые повреждения стопы |
| Открытые повреждения стопы |
| Отморожения |
| Отравление аконитом |
| Отравление анилином |
| Отравление антигистаминными средствами |
| Отравление антимускариновыми средствами |
| Отравление ацетаминофеном |
| Отравление ацетоном |
| Отравление бензолом, толуолом |
| Отравление бледной поганкой |
| Отравление вехом ядовитым (цикута) |
| Отравление галогенированными углеводородами |
| Отравление гликолем |
| Отравление грибами |
| Отравление дихлорэтаном |
| Отравление дымом |
| Отравление железом |
| Отравление изопропиловым спиртом |
| Отравление инсектицидами |
| Отравление йодом |
| Отравление кадмием |
| Отравление кислотами |
| Отравление кокаином |
| Отравление красавкой, беленой, дурманом, крестовиком, мандрагором |
| Отравление магнием |
| Отравление метанолом |
| Отравление метиловым спиртом |
| Отравление мышьяком |
| Отравление наркотиками индийской конопли |
| Отравление настойкой чемерицы |
| Отравление никотином |
| Отравление окисью углерода |
| Отравление паракватом |
| Отравление парами дыма концентрированных кислот и щелочей |
| Отравление продуктами перегонки нефти |
| Отравление противодепрессивными препаратами |
| Отравление салицилатами |
| Отравление свинцом |
| Отравление сероводородом |
| Отравление сероуглеродом |
| Отравление снотворными средствами (барбитуратами) |
| Отравление солями фтора |
| Отравление стимуляторами центральной нервной системы |
| Отравление стрихнином |
| Отравление табачным дымом |
| Отравление таллием |
| Отравление транквилизаторами |
| Отравление уксусной кислотой |
| Отравление фенолом |
| Отравление фенотиазинами |
| Отравление фосфором |
| Отравление хлорсодержащими инсектицидами |
| Отравление хлорсодержащими инсектицидами |
| Отравление цианидом |
| Отравление этиленгликолем |
| Отравление эфирами этиленгликоля |
| Отравления антагонистами ионов кальция |
| Отравления барбитуратами |
| Отравления бета-адреноблокаторами |
| Отравления метгемоглобинобразователями |
| Отравления опиатами и наркотическими анальгетиками |
| Отравления ртутью |
| Отравления хинидиновыми препаратами |
| Патологические переломы |
| Перелом верхней челюсти |
| Перелом дистального отдела лучевой кости |
| Перелом зуба |
| Перелом костей носа |
| Перелом ладьевидной кости |
| Перелом лучевой кости в нижней трети и вывих в дистальном луче-локтевом суставе (повреждение Галеацци) |
| Перелом нижней челюсти |
| Перелом основания черепа |
| Перелом проксимального отдела бедренной кости |
| Перелом свода черепа |
| Перелом челюстей |
| Перелом челюсти в области альвеолярного отростка |
| Перелом черепа |
| Переломовывихи в суставе Лисфранка |
| Переломовывихи таранной кости |
| Переломовывихи шейных позвонков |
| Переломы II-V пястных костей |
| Переломы бедра в области коленного сустава |
| Переломы бедренной кости |
| Переломы в вертельной области |
| Переломы венечного отростка локтевой кости |
| Переломы вертлужной впадины |
| Переломы вертлужной впадины |
| Переломы головки и шейки лучевой кости |
| Переломы грудины |
| Переломы диафиза бедренной кости |
| Переломы диафиза плечевой кости |
| Переломы диафизов обеих костей предплечья |
| Переломы диафизов обеих костей предплечья |
| Переломы дистального конца плечевой кости |
| Переломы ключици |
| Переломы костей |
| Переломы костей голени |
| Переломы костей заднего отдела стопы |
| Переломы костей кисти |
| Переломы костей переднего отдела стопы |
| Переломы костей предплечья |
| Переломы костей среднего отдела стопы |
| Переломы костей среднего отдела стопы |
| Переломы костей стопы и пальцев |
| Переломы костей таза |
| Переломы костей у детей |
| Переломы локтевого отростка локтевой кости |
| Переломы лопатки |
| Переломы мыщелка плеча |
| Переломы надколенника |
| Переломы основания I пястной кости |
| Переломы плечевой кости |
| Переломы плюсневых костей |
| Переломы позвоночника |
| Переломы проксимального конца большеберцовой кости |
| Переломы проксимального конца плечевой кости |
| Переломы пяточной кости |
| Переломы ребер |
| Переломы таза, осложненные повреждением тазовых органов |
| Переломы таза, осложненные повреждением тазовых органов |
| Переломы таранной кости |
| Переломы фаланг пальцев кисти |
| Переломы фаланг пальцев стопы |
| Повреждение менисков коленного сустава |
| Повреждение переферических нервов |
| Повреждения связок кистевого сустава |
| Повреждения боковых связок, нестабильность локтевого сустава |
| Повреждения голеностопного сустава |
| Повреждения голеностопного сустава |
| Повреждения грудного и поясничного отделов позвоночника |
| Повреждения коленного сустава |
| Повреждения коленного сустава |
| Повреждения копчика |
| Повреждения крестца |
| Повреждения лопатки |
| Повреждения магистральных кровеносных сосудов |
| Повреждения магистральных кровеносных сосудов |
| Повреждения пояса верхней конечности |
| Повреждения таза |
| Повреждения, обусловленные ядовитыми рыбами |
| Подвертельные переломы |
| Подвывихи позвонков |
| Подтаранные вывихи стопы |
| Поражение электрическим током |
| Привычный вывих в локтевом суставе |
| Разрыв вращательной «манжеты» плеча |
| Разрыв сухожилия длинной головки двуглавой мышцы |
| Разрывы боковых связок пястнофалангового и проксимального межфалангового суставов |
| Разрывы межпозвоночных дисков |
| Раны и ожоги, вызываемые кораллами |
| Родовые повреждения |
| Сдавление головного мозга |
| Синдром длительного сдавления |
| Синдром Клиппеля-Фейля |
| Синовиты коленного сустава |
| Сотрясение головного мозга |
| Субарахноидальное кровоизлияние |
| Субдуральное кровоизлияние |
| Термические ожоги |
| Токсическая гепатопатия |
| Токсическая нефропатия |
| Токсическое поражение нервной системы |
| Травма глаза |
| Травма глазницы |
| Травма головы |
| Травма губы |
| Травма конъюнктивы |
| Травма носа |
| Травма слизистой оболочки рта |
| Травма уха |
| Травматическая болезнь |
| Травматический вывих головки бедренной кости |
| Травмы связок шейного отдела позвоночника |
| Укус змеи |
| Укус клеща |
| Укус клопов-хищнецов |
| Укус паука Черная вдова |
| Укус паука-отшельника |
| Укус скорпиона |
| Укус ядовитой ящерицы |
| Укусы перепончатокрылых насекомых |
| Утопление и состояние, близкое к утоплению |
| Ушиб локтевого сустава |
| Ушиб глазного яблока |
| Ушиб головного мозга |
| Ушиб зуба |
| Ушибы кистевого сустава |
| Ушибы суставов пальцев кисти |
| Химические отравления |
| Химический ожог |
| Черепно-мозговая травма |
| Шейные ребра |
| Экзотоксический шок и токсикогенный коллапс |
| Электротравма и электроожоги |
| Эпидуральное кровоизлияние |
| Эрозия (ссадина) роговицы |
Если Вас интересуют еще какие-нибудь виды болезней и группы заболеваний человека или у Вас есть какие-либо другие вопросы и предложения – напишите нам, мы обязательно постараемся Вам помочь.
В статье рассмотрены проблемы, посвященные травме периферических нервов. Обобщены результаты множества исследований, внесены предложения по решению проблем хирургического лечения травмы нерва на всех уровнях оказания медицинской помощи.
Введение
За последние десятилетия отмечается неуклонное увеличение частоты техногенных аварий, травматизма на производстве, травм, связанных с дорожно-транспортными происшествиями, бытового травматизма, несчастных случаев. Крайне остро стоит проблема локальных вооруженных конфликтов, терроризма и других боевых действий. Нередко случаются природные катаклизмы и стихийные бедствия. Все эти обстоятельства создают серьезные проблемы для здоровья человека, приводят к росту сочетанных и множественных повреждений.
Среди множества неврологических заболеваний травматическая патология периферической нервной системы занимает особое место, т. к. составляет примерно половину от всех заболеваний периферической нервной системы человека и занимает 1-е место по степени утраты трудоспособности. Частота повреждений периферических нервов в мирное время составляет от 1,5 до 13%, а в период боевых действий достигает 20% от числа всех травм. Инвалидизация при всех травмах нерва достигает 60%.
Особенности посттравматических изменений нерва требуют особого организационного, лечебного, функционального подхода к восстановлению поврежденного нерва. Существующие подходы к лечению не позволяют в полном объеме восстанавливать поврежденные нервы, особенно в раннем посттравматическом периоде. В этой связи необходимо указать на основные проблемы оказания помощи при травме нерва и разработать усовершенствованный стандарт лечения травмы нерва. Следует акцентировать внимание на приоритетных задачах, таких как организация лечебного процесса, срочность хирургического лечения, клиническая эффективность, предупреждение осложнений. На настоящий момент существует стандарт лечения травмы нерва, а также разновидности методик лечения, однако их эффективность остается невысокой.
Цель данного теоретического исследования — изучение существующих алгоритмов и уточнение актуальных проблем лечения травмы нерва, создание новых подходов к лечению травмы нерва.
Задачи исследования:
изучение руководящих документов и организационных подходов к лечению травмы нерва;
анализ патоморфологических особенностей при травме нерва;
оценка существующих методов хирургического лечения;
обобщение результатов, внесение предложений по решению проблем лечения травмы нерва.
Методология данного исследования включает эмпирические (наблюдение, опрос), теоретические (аксиоматический метод, в его основе — существующие стандарты оказания медицинской помощи) и общелогические способы познания, к которым относится и структурно-функциональный, позволяющий систематизировать полученные данные и определяющий взаимосвязи между элементами данной системы.
Организация оказания медицинской помощи при повреждениях периферических нервов
Основным документом, регламентирующим порядок оказания помощи пострадавшим с травмой нерва, является Приказ Министерства здравоохранения Российской Федерации от 7 ноября 2012 г. № 616н «Об утверждении стандарта специализированной медицинской помощи при поражениях отдельных нервов, нервных корешков и сплетений» [1]. В данном стандарте указано, что условием и формой оказания помощи является плановое стационарное лечение, вне зависимости от осложнений. Несмотря на то, что при травме нерва чаще используют первичный отсроченный шов, более оправданной тактикой является хирургическое лечение нерва в раннем периоде, после получения повреждения, при соблюдении ряда условий. Однако эффективное хирургическое лечение травмы нерва невозможно без соответствующих специалистов, условий пребывания пострадавшего, технического оснащения стационара и специальных хирургических материалов. В связи с отсутствием в арсенале нейрохирургов специальных материалов для хирургического лечения нерва реконструктивные операции откладываются на поздние сроки от 3 мес. до года, к тому моменту, когда уже сформируются необратимые дегенеративные изменения в тканях.
В стандартах специализированной помощи при травме нерва Минздрава России указаны усредненные значения частоты предоставления помощи, которые на практике весьма вариабельны, в данных стандартах также отсутствует метод тубулизации нерва (табл. 1).
В перечне используемых имплантатов имеется ограниченное количество изделий, которые редко используются или не применяются вовсе при хирургическом лечении поврежденного нерва (табл. 2).
Это связано в первую очередь с тем, что на рынке медицинских изделий отсутствуют специальные и высокоэффективные материалы для восстановления периферических нервов. Помимо этого, на настоящий момент не существует государственной программы финансирования разработок медицинских изделий для оказания экстренной специализированной и высокотехнологичной помощи, а частные инвесторы не готовы вкладывать денежные средства в рискованные и долгосрочные проекты, в результате чего ученые используют полученные гранты и премии только для первичной разработки, тогда как для сертифицированных доклинических и клинических исследований требуются существенные финансовые поступления. Следует отметить, что на настоящий момент обеспечение государственных медицинских учреждений не позволяет в полном объеме выполнять все требования стандартов оказания медицинской помощи.
Большинство повреждений нерва восстанавливается без оперативного вмешательства, с ранним восстановлением функции. Восстановление функции зависит от времени и, в большей степени, от основных патологических процессов в нерве. Несмотря на то, что некоторые повреждения нерва восстанавливаются самостоятельно, в некоторых случаях хирургия — единственный способ лечения для устранения неврологического дефицита или невропатической боли [2]. Рекомендованные средние сроки лечения составляют 10 дней, что является только хирургическим этапом, тогда как необходимо контролировать поздний послеоперационный период, проводить лечебные мероприятия, раннюю реабилитацию. Нетрудоспособность может составлять от 3 мес. до года, в ряде случаев клиническим исходом становится инвалидность.
На настоящий момент существует возможность организовать в травмоцентрах первого и второго уровня оказание специализированной высокотехнологичной помощи при травме нерва в раннем периоде, используя современные разработки в этой области, а также применив неотложную форму оказания помощи: выполнение радикальных операций в первые 12–24 ч после поступления пострадавшего в медицинское учреждение. Это позволит сократить сроки лечения, затраты на длительную реабилитацию, предотвратит утрату нетрудоспособности, что окажет положительный экономический и социальный эффект.
Особенности патоморфологии травм нерва
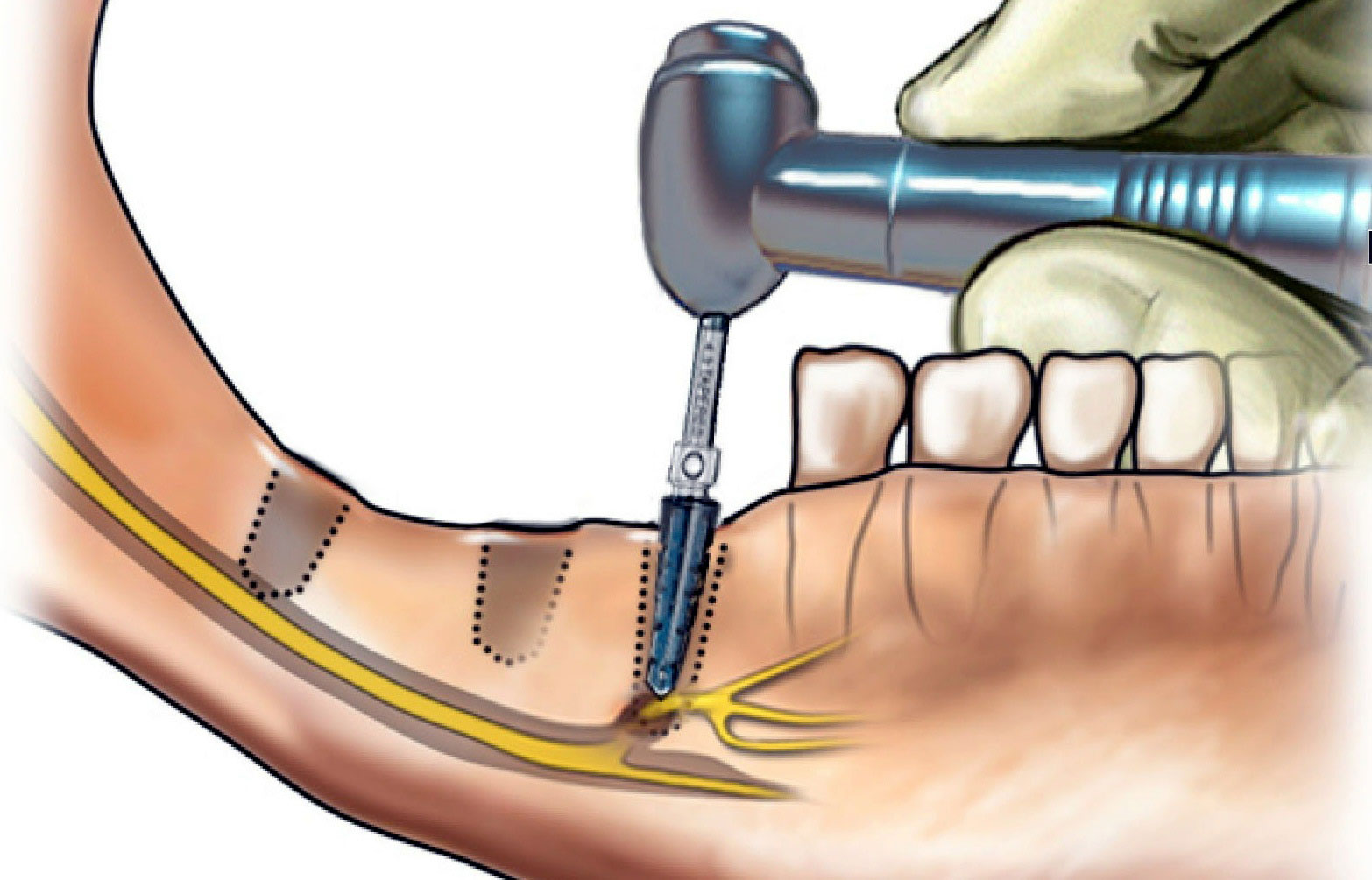
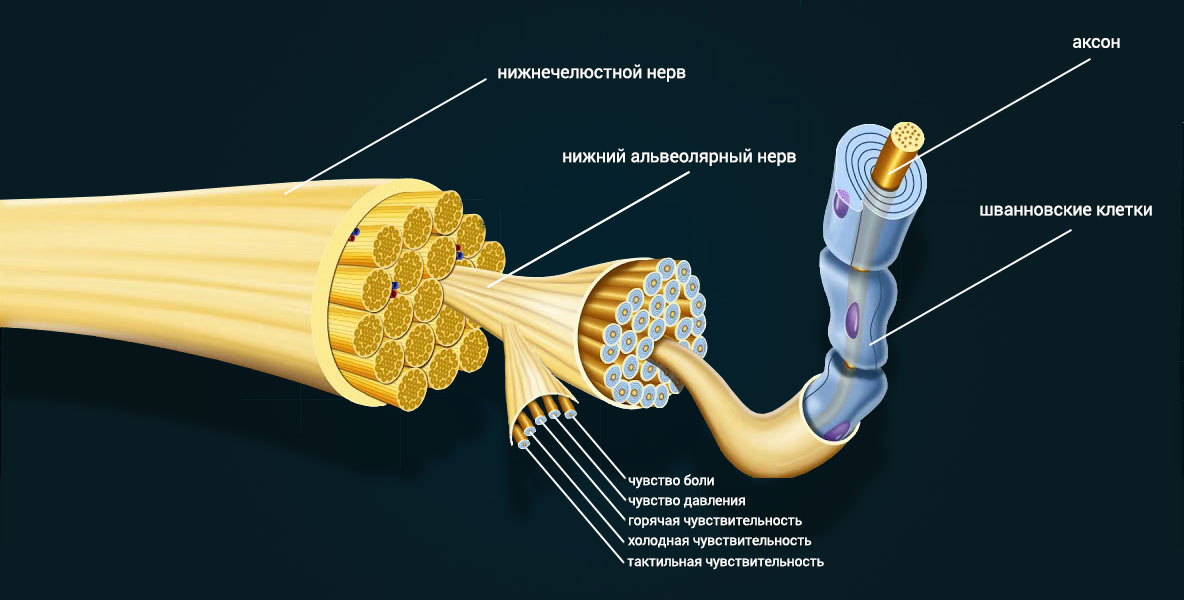
Дегенеративные изменения, происходящие в нерве после травмы, значительно отличаются от повреждений других органов и тканей и требуют применения специфических методов и материалов для эффективного лечения. Аксональная дегенерация развивается в зависимости от последовательности процессов в зоне травмы, распространяющихся и проксимально и дистально. Разъединенные аксоны и клетки дегенерируют путем апоптоза, названным «хроматолизис» [3]. Эта центральная дегенерация подобна тому, что происходит в других травмированных тканях, включая кожу и мышцу. Однако существенное различие нерва с другими тканями заключается в том, что валлеровская дегенерация дистального аксона начинается от зоны травмы моторного или сенсорного рецептора на отдаленном расстоянии. Валлеровская дегенерация начинается спустя 24–48 ч после повреждения периферического нерва, и дистальные аксоны и окружающий миелин перерождаются. Ближайший аксональный сегмент также дегенерирует назад к перехвату Ранвье, к месту последующего аксонального начала роста [4]. Чем раньше концы поврежденного нерва будут сопоставлены, тем меньше вероятность отставания валлеровской дегенерации от регенерации проросших аксонов. В ряде экспериментов на седалищном нерве животного установлено, что сшивание нерва сразу после пересечения препятствует развитию трофических изменений кожных покровов конечности.
Для обеспечения беспрепятственной регенерации нерва и профилактики послеоперационных осложнений нужны определенные условия, которые позволят восстанавливать поврежденные нервы в раннем периоде. Регенерировавшие волокна первоначально меньше здоровых и отличаются диаметром осевого цилиндра и толщиной миелиновой оболочки. Достижение ими исходных размеров является необходимым условием восстановления нормальной функции. Если существует препятствие для врастания аксонов центрального отрезка нерва в тяжи нейролеммоцитов периферического отрезка (обширная травма, воспалительный процесс, гематома, наличие рубца), то аксоны центрального отрезка растут беспорядочно и могут образовать клубок, называемый невромой. При ее раздражении возникает сильная боль, которая воспринимается как происходящая из первоначально иннервируемой области, например как боль в ампутированной конечности (фантомные боли).
Анализируя имеющиеся данные, можно сделать вывод, что для достижения положительных результатов лечения травмы нерва в раннем периоде необходимо создать условия для формирования и продвижения конуса роста, такие как: защита от окружающих тканей, сохранение собственного аксоплазматического матрикса в пределах зоны роста, локальный противовоспалительный и антибактериальный эффект, отсутствие натяжения нерва. Кроме того, при наложении шва необходимо идентифицировать двигательные волокна и сопоставить пучки как можно точнее друг с другом без перегибов пучков. Концы поврежденных нервов не должны иметь обширных повреждений эпиневрия и нервных структур, а также внутристволовых гематом и признаков нагноения.
Лечение травм периферических нервов
Большинство травм периферических нервов требуют хирургического лечения. Тактика хирургического лечения определяется видом травмы, формой повреждения как патогистологической, так и морфологической. Важную роль в выборе тактики лечения играет точная диагностика уровня повреждений. Для восстановления функции поврежденного нерва применяют разные оперативные приемы: эпиневральный и межпучковый шов, межпучковую аутопластику, внешний и внутренний невролиз, невротизацию поврежденного нерва. Наиболее распространенным способом реконструкции нерва является эпиневральный шов [5].
Лечение резаных и размозженных повреждений периферического нерва представляет основную проблему в восстановительной хирургии и регенеративной медицине. Хотя периферические нервы известны свойственной им способностью восстанавливаться, степень функционального восстановления зависит от ряда факторов, таких как: возраст пациента и общее состояние, тип нерва, срок, прошедший от момента повреждения до хирургического вмешательства, навыки хирурга, а также локализация и протяженность повреждения нерва [6].
Для сближения концов поврежденного нерва применяются следующие способы и приемы: придание конечности определенного положения; мобилизация центрального и периферического отрезков нерва на значительном протяжении; соединение разноименных нервов; этапный шов, перемещение нерва в новое ложе по более короткому пути; резекция кости для укорочения конечности. При повреждениях периферических нервов, которые сопровождаются диастазом более 3 см, на настоящий момент «золотым стандартом» лечения является аутотрансплантация нерва [7]. Для восстановления повреждения периферического нерва используют собственный нерв пациента или синтетический имплантат. Сила тракции в анастомозе влияет на физиологическое натяжение и тем самым на окончательный успех восстановления [8].
Основной задачей операции является более точное соединение пучков нерва и удерживание их в таком положении на срок, необходимый для прочного срастания эпиневрия. Основной причиной отказа от хирургического лечения травмы нерва в раннем периоде являются возможные осложнения: формирование невромы в области шва нерва, несостоятельность шва, вовлечение в рубец соединительной ткани, нагноение в области шва нерва, неточное сопоставление концов нерва.
Наиболее перспективным методом хирургического лечения является тубулизация ушитого нерва при соблюдении определенной методики имплантации и правильном подборе материала имплантата. Трубочки показаны больным, у которых имеется небольшой диастаз нерва или аутогенный нерв недоступен для пересадки (или невозможно полностью восстановить дефект). Вместе с тем трубочки могут быть сделаны из кровеносных сосудов, мышцы и разных синтетических материалов, таких как силикон или полигликолевая кислота [5]. Техника тубулизации с неабсорбируемыми или абсорбируемыми трубками показала многообещающие результаты экспериментально и клинически, когда использовалась для устранения диастаза нерва или при сшивании нерва [2]. Трубка нерва — трубчатая структура, разработанная для устранения диастаза нерва, защиты нерва от окружающей ткани (например, от формирования невромы) и направления аксональной регенерации в дистальную культю нерва [9].
Коллаген является более приемлемым (поскольку он доступен и им легко изолировать и укрывать), он обеспечивает адгезивность для различных типов клеток, что было эффективно продемонстрировано в лаборатории и клинически. Основной его недостаток — продолжительное время резорбции, необходимое для полного биологического распада, в пределах от 3 до 8 мес. Синтетические кондуиты нерва включают алифатические полиэфиры и основанные на сополиэфире, такие как эпсилон-поликапролактон, полигликолевая и полимолочная кислоты [3].
В то время как функциональные результаты от восстановительной трансплантации ограничены иммунологическими последствиями аллотрансплантации, такими как отторжение, регенерация нерва представляет собой дополнительную проблему. Клеточные методы лечения, особенно использование мезенхимальных стволовых клеток, представляются возможным вариантом лечения для усиления регенерации нерва [10]. Применение 3D-моделирования в медицине предпослало возможность использовать данную технологию для создания объемных моделей нейрокондуита в местах разветвления нервных стволов. Микроканалы, напечатанные 3D-способом, направляют рост и образуют аксональные пути через все каналы. Это приводит к отдельным аксональным путям в каналах, где шванновские клетки связываются в аксональные пути в середине канала и соединяются с эпителиальными клетками периферического конца аксона [11].
Перечисленные методики имеют ряд недостатков и не могут применяться при всех видах травм периферических нервов. В связи с вышесказанным становится очевидно, что существует реальная потребность в быстром и простом способе восстановления нерва, который можно применять на этапе квалифицированной медицинской помощи и который обеспечит возможность соединения идентичных нервных пучков, условия для восстановления проводимости и направленного роста нерва, исключит возможные осложнения.
Заключение
В ходе изучения разноуровневых аспектов травматической патологии нерва проанализированы существующие алгоритмы и уточнены актуальные проблемы лечения травмы нерва. Изучены руководяще документы и организационные подходы к лечению травмы нерва, проведен анализ патоморфологических особенностей при травме нерва, оценены существующие методы хирургического лечения, обобщены результаты и проблемы лечения травмы нерва.
В целях решения основных проблем организации оказания помощи пострадавшим с травмой нерва необходимо создать на базе ведущей медицинской организации, оказывающей неотложную нейрохирургическую помощь, центра лечения травмы нерва для оказания высокотехнологичной медицинской помощи в зоне ответственности, куда направлялся бы контингент пострадавших.
Быстрые дегенеративные процессы, развивающиеся после травмы нерва, морфологические особенности строения нерва, механические свойства составляют проблему при выборе сроков и объема оказания помощи.
После изучения имеющихся новых материалов и методов хирургического лечения нерва выявлено, что практически каждый метод в отдельности имеет свои недостатки и узкие показания как по морфологии, так и по патогенезу травмы нерва. Проблема оперативного лечения в раннем периоде может быть решена путем тубулизации шва нерва или установки аутотрансплантата, что позволит предупредить развитие послеоперационных осложнений, обеспечит раннее восстановление нарушенных функций конечности. Биоинертный биополимерный состав трубки снабжен противовоспалительными веществами, которые уменьшат воспалительные реакции в послеоперационном периоде. Отличительной особенностью данной методики является то, что сроки деградации трубки из биополимеров позволят восстанавливать нервы при больших дефектах и обеспечивать быстрый и беспрепятственный рост нерва [12].
Необходимо понимать, что сложные механизмы посттравматической дегенерации нерва требуют постоянного изучения, проведения экспериментов, применения новых материалов и методов. Несмотря на некоторые успехи в отдельных случаях, восстановление нерва не всегда происходит должным образом. Сохраняются определенные риски развития осложнений, на предупреждение которых направлены все современные методы лечения. Большое значение имеют организация оказания помощи, человеческий фактор, наличие необходимого оборудования и материалов.
Таким образом, для решения всех основных проблем лечения травмы нерва необходим комплексный, разноуровневый организационный и методический подход. Наличие узкоспециализированных центров лечения травмы нерва, эффективных методик хирургического лечения позволит оказывать эффективную высокотехнологичную медицинскую помощь в неотложном порядке, что сократит сроки лечения, окажет положительный социальный и экономический эффект.
Р.Ф. МАСГУТОВ, А.А. РИЗВАНОВ, А.А. БОГОВ (мл.), А.Р. ГАЛЛЯМОВ, А.П. КИЯСОВ, А.А. БОГОВ
Республиканская клиническая больница МЗ РТ, г. Казань
Казанский (Приволжский) федеральный университет
Масгутов Руслан Фаридович
старший научный сотрудник Травматологического центра
420064, г. Казань, ул. Оренбургский Тракт, д. 138, тел. 8-950-314-02-93, е-mail: [email protected]
В обзоре освещены современные методы терапии травмы периферических нервов в сочетании с классическими хирургическими способами лечения данной патологии. Представлены потенциальные стимуляторы посттравматической регенерации периферических нервов, ключевыми из которых являются сосудистый эндотелиальный фактор роста и основной фактор роста фибробластов, играющих роль узловых молекул в патофизиологии нейрорегенерации.
Ключевые слова: травма периферического нерва, нейротрофические факторы.
R.F. MASGUTOV, A.A. RIZVANOV, A.A. BOGOV (JR.), A.R. GALLYAMOV, A.P. KIYASOV, A.A. BOGOV
Republican Clinical Hospital of the Ministry of Health of the Republic of Tatarstan, Kazan
Kazan (Volga region) Federal University
Current trends for treatment of peripheral nerves injuries
The review describes current treatment methods of peripheral nerve injuries in combination with classical surgical treatments of this pathology. Are presented potential stimulators of posttraumatic regeneration of peripheral nerves, where the key stimulators are vascular endothelial growth factor and basic fibroblast growth factor, which are basic molecules in the pathophysiology of neuroregeneration.
Key words: peripheral nerve injury, neurotrophic factors
Повреждения периферических нервов остаются одной из актуальных проблем современной травматологии и составляют 3-10% от всех травм опорно-двигательного аппарата [1]. Между тем травмы и заболевания периферической нервной системы приводят к стойкой утрате трудоспособности у 60-63% пациентов, более того, почти 80% этой группы составляют лица молодого трудоспособного возраста [2]. Повреждения периферических нервов оказывают существенное влияние на качество жизни в связи с потерей функции и повышения риска развития вторичной инвалидности от падений, переломов и других травм.
В представленном обзоре литературе дан анализ исследований последних лет, которые открывают новую страницу в понимании патофизиологии посттравматической регенерации периферического нерва и направляют как специалистов фундаментальных направлений, так и практикующих врачей на изучение и возможности клинического применения ростовых факторов, которые непосредственно принимают участие в восстановлении периферического нерва после его травмы.
Патогенез травмы периферического нерва
При повреждении нерва основным звеном патогенеза является деструкция нейронов.
Нейроны, формирующиеся в процессе развития, соединены в сложные коммуникационные сети для передачи информации от периферических рецепторов сенсорных нейронов в ЦНС (головного и спинного мозга), а также для передачи команд из центральной нервной системы на эффекторные органы, такие как скелетные мышцы, иннервируемые мотонейронами.
Периферический нерв состоит из аксона нейрона, Шванновских клеток, фибробластов, а также элементов кровоснабжения нерва. Соединительная ткань известная как эндоневрий окружает периферические аксоны. В периферических нервах аксоны сгруппированы в фасцикулы, окруженные соединительной тканью. Ключевой клеткой для периферических нервов является Шванновская клетка. Шванновские клетки образуют осевые цилиндры, их мембрана богата липидами, которые покрывают аксон и называется миелиновой оболочкой. Шванновские клетки с миелиновой оболочкой аксонов поддерживают и направляют аксоны во время регенерации нерва после его травмы. Тело нервной клетки является местом синтеза практически всех белков и органелл в клетке. Сложный процесс, известный как антероградный транспорт, непрерывно транспортирует вещества из тела клетки нейрона через аксон к его периферическому концу — в синапс. Эти транспортируемые вещества включают нейротрансмиттеры, которые обеспечивают связь между нейроном и тканями органа по узкой синаптической щели или, как в случае иннервации двигательных нейронов мышц, нервно-мышечном синапсе. С другой стороны, клетки-мишени, например, миоциты, экспрессируют вещества, которые действуют как нейротрофические факторы. Некоторые из этих веществ упаковываются и передаются путем ретроградного транспорта от синапса через аксон к телу нейрона. Таким образом, нейрон и его клетка-мишень постоянно информированы о статусе связи между ними. Было высказано предположение, что информация от клеток-мишеней принимает форму факторов, которые поддерживают существующие соединения нейронов и способствуют регенерации поврежденных нервных клеток. Несмотря на регенерацию, обширные травмы периферического нерва могут привести к параличам всей конечности или дистальных отделов конечностей. Прогноз восстановления при травмах периферических нервов лучше там, где повреждение Шванновских клеток минимально [3].
Нейротрофические факторы в механизме регенерации периферического нерва
За полвека исследований выявлено, что нейротрофические факторы способствуют выживанию и процессу роста нейронов. Восстановление нейрона критически зависит от количества нейротрофического фактора. После травмы нервов, периферическая нервная система млекопитающих реагирует путем экспрессии нейротрофических факторов, которые доступны из аутокринных или паракринных источников. Известны три основные группы нейротрофических факторов: 1) нейротрофины; 2) нейротрофические факторы семейства GDNF (англ. Glial cell line-derived neurotrophic factor) и 3) нейротрофические цитокины [4].
Повреждение периферического нерва вызывает ретроградную дегенерацию спинальных ганглиев, что сказывается преимущественно на кожных нейронах малого диаметра. Результаты исследований показывают, что кожные нейроны более чувствительны к повреждениям периферического нерва, чем мышечные, но их регенеративные способности не отличаются друг от друга [5].
Выживаемость нейронов после аксотомии является необходимым условием для регенерации, которой способствуют множество трофических факторов из нескольких источников, в том числе нейротрофины, нейропоэтические цитокины, инсулиноподобный фактор роста (англ. Insulin Growth Factor, IGF), факторы из глиальных клеток — семейства GDNF и др.
Так, после перерезки нерва увеличивается количество нейронов, экспрессирующих м-РНК мозгового нейротрофического фактора (англ. Brain Derived Neurotrophic Factor [6]. Выработка м-РНК BDNF в ответ на травму нерва показана не только в нейронах, но и в клетках-сателлитах [7].
После лигирования спинномозговых нервов уровень м-РНК фактора роста нервов (англ. Nerve Growth Factor, NGF) в спинальных ганглиях возрастает в 4 раза и поддерживается в течение 3 недель [8]. При этом подъем уровня м-РНК BDNF длится не более трех суток и менее выражен по сравнению с NGF.
Трансформирующий фактор роста β (TGFβ) служит митогеном для шванновских клеток и нейротрофическим фактором для некоторых дифференцирующихся нейронов. В интактных спинальных ганглиях TGFβ и его рецептор экспрессируются преимущественно в малых нейронах и в клетках-сателлитах, окружающих средние и большие нейроны [7]. После повреждения седалищного нерва крысы в эксперименте в клетках-сателлитах увеличивается экспрессия TGFβ, что сопровождается возрастанием уровня экспрессии его рецепторов практически во всех субпопуляциях нейронов [7].
In vitro GDNF стимулирует рост аксонов чувствительных нейронов, преимущественно малых, не экспрессирующих рецепторы нейротрофинов и выявляемых при помощи изолектин-B4 [9]. Эти авторы установили, что в той же культуре GDNF поддерживает выживание чувствительных нейронов, но не выявили их принадлежности к конкретным субпопуляциям (табл. 1).
Таблица 1.
Влияние нейротрофических факторов на выживание чувствительных нейронов в постнатальном периоде
|
Нейротрофический фактор |
Наличие (+) или отсутствие (–) эффекта |
Авторы |
|
NGF |
+ – |
Horie, Akahori, 1994;Lindsay, 1996 |
|
BDNF |
– + |
Lindsay, 1996;Acheson et al., 1995 |
|
NT-3 |
+ |
Acheson et al., 1995 |
|
GDNF |
+ |
Leclere et al., 1997 |
Установлено, что часть нейронов, экспрессирующих trkA и реагирующих, таким образом, на NGF, в конце эмбрионального и в постнатальном периоде перепрограммируется на действие другого нейротрофического фактора, а именно GDNF. В нейронах этой субпопуляции начинают экспрессироваться оба компонента рецептора GDNF — GFRa и тирозинкиназа c-ret [10]. Происходит ли подобное перепрограммирование при регенерации чувствительных нейронов, остается неясным.
Регенераторный рост центральных отростков нейронов различного фенотипа поддерживают конкретные нейротрофические факторы. Так, рост аксонов, экспрессирующих NF200 и принадлежащих субпопуляции больших проприоцептивных нейронов, стимулирует только один представитель семейства нейротрофинов — нейротрофин-3 (NT-3) [11] (табл. 2). Из тех же нейротрофинов только NGF поддерживает рост аксонов пептидергических ноцицептивных нейронов. И только один нейротрофический фактор является универсальным стимулятором роста аксонов больших, малых пептидергических и малых непептидергических нейронов. Этим фактором является GDNF [11].
Таблица 2.
Экспрессия нейротрофинов и их рецепторов нейронами спинальных ганглиев (по результатам экспериментов на нокаутных мышах [12]
|
Нейротрофин/ Рецептор |
Численность популяции нейронов в % |
Модальность |
|
NGF |
80 |
Ноцицепторы, терморецепторы, низкопороговые механорецепторы |
|
trkA |
80 |
Ноцицепторы, терморецепторы, низкопороговые механорецепторы |
|
trkB |
30 |
Механорецепторы (Майсснера) |
|
NT-3 |
60 |
Проприорецепторы, рецепторы волос и механорецепторы |
|
trkC |
20-30 |
Проприорецепторы |
После перерезки седалищного нерва усиливается экспрессия рецептора GDNF, но количество нейронов, реагирующих на этот нейротрофический фактор, не изменяется [13]. При этом объем популяции нейронов, содержащих trkA и отвечающих на действие NGF, после перерезки нерва уменьшается. Эти данные указывают на различный характер регуляции активности генов рецепторов нейротрофических факторов в субпопуляциях нейронов спинальных ганглиев в ответ на аксотомию.
Для судьбы отдельных нейронов важно присутствие нейротрофических факторов, которые способны активировать антиапоптозные внутриклеточные пути [14]. В списке факторов, влияющих на регенерацию нервных волокон, важное место занимают цитокины. Имеются данные о нейропротекторном действии интерлейкина-1b в отношении нейронов коры, которое может реализоваться через влияние этого цитокина на выработку нейротрофических факторов, например, NGF [15]. С другой стороны, in vitro показано, что интерлейкин-1b не влияет на выживание нейронов спинальных ганглиев, но ускоряет рост их отростков [16] и вместе с оксидом азота поддерживает в пептидергических нейронах экспрессию циклооксигеназы-2, что усиливает секрецию вещества «Р» [17]. Высказано предположение, что данный цитокин стимулирует секрецию нейротрофических факторов ненервными (Шванновскими) клетками [16], расположенными в потенциальном пространстве роста аксонов.
Представление об активации интерлейкином-1b регенерации нервных проводников основано на данных о стимулирующем влиянии продуцируемого макрофагами интерлейкина-1 на образование NGF шванновскими клетками in vitro и in vivo. Шванновские клетки in vitro и в регенерирующем нерве сами синтезируют интерлейкины и экспрессируют их рецепторы, что свидетельствует о возможной аутокринной регуляции. Нейроны также способны синтезировать цитокины. У интактных крыс до 80% нейронов спинального ганглия экспрессируют интерлейкин-1b [18]. Это преимущественно большие и средние нейроны. Данный цитокин экспрессируется в незначительной части малых пептидергических нейронов. Присутствие рецепторов интерлейкина-1 выявлено в большинстве нейронов спинального ганглия, а также в окружающих нейроны клетках-сателлитах [18], что свидетельствует об участии интерлейкина-1b в ауто/паракринной регуляции функции чувствительных нейронов.
Травмированные нейроны должны перейти от режима передачи к режиму роста и начать продуцировать белки, такие как, например, GAP-43 (англ. Growth Associated Protein), тубулин и актин, а также другие нейропептиды и цитокины, которые имеют потенциал для стимуляции аксональной регенерации. Аксоны должны достигать дистального отрезка нерва при условии, когда поддержка их роста осуществляется в достаточной степени. Шванновские клетки в дистальном отрезке нерва проходят через фенотипические изменения, которые должны быть благоприятны для аксональной регенерации. Шванновские клетки играют незаменимую роль в содействии регенерации за счет увеличения ими синтеза поверхностных молекул клеточной адгезии, таких как N-CAM (англ. Neural Cell Adhesion Molecule), Ng-CAM/L1 (англ. Neuron Glia Cell Adhesion Molecule), N-кадгерин и L2/HNK-1, путем изменения базальной мембраны, которая содержит многие белки внеклеточного матрикса, таких как ламинин, фибронектин и тенасцин. Аксональной регенерации могут способствовать факторы, которые повышают потенциал роста аксонов нейронов и оптимизируют регенерацию дистального конца нерва в сочетании с его оперативным лечением [19].
Основные методы лечения повреждения нервов являются: нейрорафия, нейрорафия с последующей дистракцией нерва, аутонервная пластика, эндопротезирование биодеградирующими материалами (например: neuragen® nerve guide).
Перспективными потенциальными стимуляторами регенерации периферических нервов являются сосудистый эндотелиальный фактор роста (англ. Vascular Endothelial Growth Factor, VEGF), основной фактор роста фибробластов (англ. basic Fibroblast Growth Factor, bFGF или FGF2) и NGF.
Эффект NGF иллюстрирует исследование по трансплантации в поврежденный седалищный нерв крысы микрокапсул, содержащих NGF в чистом виде. В группе с NGF количество восстановленных аксонов было большим, расположение нервных волокон было более упорядоченным, проводимость нерва восстанавливалась в разы быстрее, чем в контрольной группе. Также в сравнении с контрольной группой животных было отмечено, что в послеоперационном периоде раны заживали значительно быстрее [20].
Основной фактор роста фибробластов считается мощным средством для улучшения восстановления после повреждения нейронов, однако экзогенно применяемый bFGF неэффективен из-за кратковременного эффекта. Для усиления эффекта в естественных условиях разработана новая система доставки потенциальных стимуляторов путем внедрения bFGF в желатин гидрогель, который медленно биодеградирует. В этом исследовании эффекты bFGF-гидрогеля при травматическом повреждении лицевого нерва были исследованы на морских свинках. Лицевой нерв был обнажен и зажат в вертикальной части с использованием микрощипцов. Животные были подвергнуты одной из следующих трех процедур: группа А — контроль, без введения bFGF; группа В, одноразовое введение bFGF в нерв; группа С, применение bFGF-гидрогеля. Шесть недель спустя функции лицевого нерва были оценены тремя тестами: наблюдения за мимикой, электрофизиологические тестирования и гистологические исследования. Результаты показали, что одноразовое применение bFGF не влияло посттравматическое восстановление нерва. В группе с применением гидрогеля достигнуты лучшие результаты во всех тестах [21].
Местное применение VEGF индуцирует, по крайней мере, два события: пролиферацию Шванновских клеток и образование новых сосудов, которые играют важную роль в процессе регенерации нервов. Однако результаты показывают, что эффект от предварительной обработки факторами роста является локальным и ограниченным и не влияет на синтез нейропептидов [22].
Преодоление диастаза периферического с помощью биодеградирующией трубки из политетрафторэтилена (ПТФЭ) является относительно новым, но хорошо зарекомендовавшим хирургическим подходом для восстановления дефектов нервных стволов до 4 см между его концами на разных уровнях верхней конечности [23].
Восстановление периферического нерва с помощью трубки из ПТФЭ и введением факторов роста фибробластов также подтверждается в другом исследовании. В данном исследовании bFGF был помещен в эндопротез для седалищного нерва крысы. Кроме того, в послеоперационном периоде, животные системно получали 1 мг/кг/сут FK506 (такролимус) — мощный иммунодепрессант с нейротрофическими свойствами. Регенерация нерва оценивалась с помощью стандартных двигательных (индекс седалищного нерва) тестов и тестов на чувствительность, начиная со 2-й недели после операции. Животные, которые получали bFGF и FK506, показали значительно более быстрое восстановление после травмы, чем у контрольной группы [24].
После повреждения периферического нерва Шванновские клетки начинают экспрессировать bFGF, что нехарактерно для интактного нерва. Данный фактор рассматривается в качестве узловой молекулы в патофизиологии травмы периферических нервов [25].
В исследовании по восстановлению лицевого нерва после его перерезки и дальнейшего сшивания на крысах было показано, что у животных с введением bFGF восстановление нерва произошло раньше, а количество миелинизированных волокон было большим, чем у животных без введения bFGF [26].
Кроме того, на модели преодоления диастаза седалищного нерва крысы при помощи аутонервной вставки показано, что введение мультицистронной плазмиды pBUD-VEGF-FGF2 (Рис 1), экспрессирующей клонированные гены VEGF и bFGF человека, в центральный и периферический отрезки нерва, а также непосредственно в аутонервную вставку стимулирует реваскуляризацию и регенерацию периферического нерва. В эксперименте с аутонервной вставкой введение pBUD-VEGF-FGF2 в область повреждения нерва приводит к двукратному увеличению количества S100-иммунопозитивных (Шванновских) клеток в прилежащих к диастазу участке периферического отрезка нерва [27, 28].
Рисунок 1.
Плазмида, содержащая сосудистый эндотелиальный фактор роста (VEGF) и основной фактор роста фибробластов (FGF2).
Масгутов Р.Ф. и др., Клеточная трансплантология и тканевая инженерия, 2011
Заключение
Таким образом, сочетание классических хирургических способов восстановления нервных стволов и методов прямой терапии ростовыми факторами ускоряет аксональный рост, стимулирует реваскуляризацию нерва, что подтверждается многочисленными экспериментальными исследованиями и, в итоге, улучшает результаты посттравматического восстановления функции реиннервации поврежденного органа или ткани.
Благодарность
Выполнение данного научного исследования финансируется за счет темы государственного автономного учреждения здравоохранения «Республиканская клиническая больница Министерства здравоохранения Республики Татарстан» «Усовершенствование и разработка новых методов лечения у больных с повреждением плечевого сплетения и периферических нервов».
ЛИТЕРАТУРА
1. Берснев В.П. Хирургия позвоночника, спинного мозга и периферических нервов / Е.А. Давыдов, Е.Н. Кондаков // Специальная литература. — СПб, 1998. — С. 368.
2. Кубицкий А.А. Хирургическое лечение повреждений периферических нервов верхней конечности методами тракционного удлинения и аутонервной пластики: автореф. дис. … канд. мед. наук / А.А. Кубицкий. — Казань, 2002. — 24 с.
3. Massing M.W., Robinson G.A., Marx C.E., Alzate O., Madison R.D. Frontiers in Neuroscience. Alzate O., editor // Source Neuroproteomics. — Boca Raton (FL): CRC Press; 2010. — Chapter 15.
4. Boyd J.G., Gordon T. Neurotrophic factors and their receptors in axonal regeneration and functional recovery after peripheral nerve injury // Mol Neurobiol. — 2003 Jun. — Vol. 27, № 3. — Р. 277-324.
5. Welin D., Novikova L.N., Wiberg M., Kellerth J.O., Novikov L.N. Survival and regeneration of cutaneous and muscular afferent neurons after peripheral nerve injury in adult rats // Exp Brain Res. — 2008 Mar. — Vol. 186, № 2. — Р. 315-23.
6. Zhou X.F. et al. Injured primary sensory neurons switch phenotype for brain-derived neurotrophic factor in the rat // Neuroscience. — 1999. — Vol. 92, № 3. — P. 841 853.
7. Zhou X.F. et al. Satellite-cell-derived nerve growth factor and neurotrophin-3 are involved in noradrenergic sprouting in the dorsal root ganglia following peripheral nerve injury in the rat // Eur. J. Neurosci. — 1999. — Vol. 11, № 5. — P. 1711 1722.
8. Shen H., Chung J., Chung K. Expression of neurotrophin mRNAs in the dorsal root ganglion after spinal nerve injury // Brain Res. Mol. — 1999. — Vol. 64. — P. 186 192.
9. Leclere P. et al. Effects of glial cell line-derived neurotrophic factor on axonal growth and apoptosis in adult mammalian sensory neurons in vitro. Neuroscience. — 1997. — Vol. 5. — P. 545 558.
10. Molliver D.C. et al. IB4 binding DRG neurons switch from NGF to GDNF dependence in early postnatal life // Neuron. — 1997. — Vol. 19, № 4. — P. 4849 4861.
11. Ramer M., Priestley J., McMahon S. Functional regeneration of sensory axons into adult spinal cord // Nature. — 2000. — Vol. 403. — P. 312 316.
12. Farinas I., Cano-Jaimeza M., Bellmunta E., Soriano M. Regulation of neurogenesis by neurotrophins in developing spinal sensory ganglia // Brain Research Bulletin. — 2002. — Vol. 57, № 6. — P. 809 816.
13. Kashiba H., Hyon B., Senba E. Glial cell line-derived neurotrophic factor and nerve growth factor receptor mRNAs are expressed in distinct subgroups of dorsal root ganglion neurons and are differentially regulated by peripheral axotomy in the rat // Neuroscience Letters. — 1998. — Vol. 4. — P. 107 110.
14. Mattson M.P., Lindvall O. Neurotrophic factor and cytokine signaling in the aging brain // Greenwich. JAI Press. — 1997. — P. 299 345.
15. Strijbos P., Rothwell N. Interleukin-1 beta attenuates excitatory amino acid-induced neurodegeneration in vitro: Involvement of nerve growth factor // J. Neurosci. — 1995. — Vol. 15, № 5. — P. 3468 3474.
16. Horie H., Sakai I., Akahori Y., Kadoya T. IL-1 beta enhances neurite regeneration from transected-nerve terminals of adult rat DRG // Neuroreport. — 1997. — Vol. 8, № 8. — P. 1955-1959.
17. Morioka N. et al. Nitric oxide synergistically potentiates interleukin-1 beta-induced increase of cyclooxygenase-2 mRNA levels, resulting in the facilitation of substance P release from primary afferent neurons: involvement of cGMP-independent mechanisms // Neuropharmacology. — 2002. — Vol. 43, № 5 10. — P. 868 876.
18. Copray J.C. et al. Expression of interleukin-1 beta in rat dorsal root ganglia // Neuroimmunology. — 2001. — Vol. 118, № 8. — P. 203 211.
19. Fu S.Y., Gordon T. The cellular and molecular basis of peripheral nerve regeneration // Mol Neurobiol. — 1997. — Vol. 1-2. 67-116.
20. Song M., Chen S.Z., Han H., Xiong Y. An experimental study on repair of peripheral nerve injury by transplantation of microcapsulated NGF-expressing NIH 3T3 cells // Zhonghua Zheng Xing Wai Ke Za Zhi. — 2005. — Vol. 1. — Р. 53-7.
21. Komobuchi H., Hato N., Teraoka M., Wakisaka H., Takahashi H., Gyo K., Tabata Y., Yamamoto M. Basic fibroblast growth factor combined with biodegradable hydrogel promotes healing of facial nerve after compression injury: an experimental study // Acta Otolaryngol. — 2010. — Vol. 130, № 1. — Р. 173-8.
22. Sondell M., Lundborg G., Kanje M. Vascular endothelial growth factor stimulates Schwann cell invasion and neovascularization of acellular nerve grafts // Brain Res. — 1999 Nov 6. — Vol. 846, № 2. — Р. 219-28.
23. Stanec S., Stanec Z. Reconstruction of upper-extremity peripheral-nerve injuries with ePTFE conduits // J Reconstr Microsurg. — 1998 May. — Vol. 14, № 4):227-32.
24. Lanzetta M., Gal A., Wright B., Owen E. Effect of FK506 and basic fibroblast growth factor on nerve regeneration using a polytetrafluoroethylene chamber for nerve repair // Int Surg. 2003. — Vol. 88, № 1. — Р. 47-51.
25. Borin A., Cruz O.L., Ho P.L., Testa J.R., Fukuda Y. The action of topical basic fibroblast growth factor in facial nerve regeneration // Otol Neurotol. — 2010 Apr. — Vol. 31, № 3. — Р. 498-505.
26. Toledo R.N., Borin A., Cruz O.L., Ho P.L., Testa J.R., Fukuda Y. The action of topical basic fibroblast growth factor in facial nerve regeneration // Otol Neurotol. 2010. — Vol. 31, № 3. — Р. 498-505.
27. Масгутов Р.Ф., Салафутдинов И.И., Богов А.А. (мл.), Трофимова А.А., Ханнанова И.Г., Муллин Р.И., Исламов Р.Р., Челышев Ю.А., Богов А.А., Ризванов А.А. Стимуляция посттравматической регенерации седалищного нерва крысы с помощью плазмиды, экспрессирующей сосудистый эндотелиальный фактор роста фибробластов. Клеточная трансплантология и тканевая регенерация. — 2011. — Т. VI, № 3.
28. Челышев Ю.А., Мухамедшина Я.О., Шаймарданова Г.Ф., Николаев С.И. Прямая доставка терапевтических генов для стимулирования посттравматической нейрорегенерации // Неврологический вестник. — 2012. — T. XLIV, вып. 1. — С. 76-83.
Дата публикации 30 сентября 2022Обновлено 30 сентября 2022
Определение болезни. Причины заболевания
Периферическая нейропатия (Peripheral neuropathy) — это патология нервной системы, которая поражает нервы за пределами головного и спинного мозга: периферические нервы, спинномозговые корешки, спинномозговые нервы и сгруппированные из них сплетения, а также черепные нервы.
Распространённость периферической нейропатии
Существуют разные виды заболевания. Среди них более всего распространена диабетическая полинейропатия. Она возникает у 90 % пациентов, страдающих сахарным диабетом 2-го типа. В последующем у пациентов также развивается диабетическая стопа [5].
Алкогольная полинейропатия составляет 40 % от всех нейропатий и встречается у 10–50 % пациентов, злоупотребляющих алкоголем [5].
От нейропатии срединного нерва часто страдают офисные работники. Такая нейропатия медленно прогрессирует и долго остаётся незамеченной. При ней также развивается синдром запястного канала, при котором большой, указательный и средний пальцы кисти слабеют и немеют [11].
Причины периферической нейропатии
Причинами поражения периферической нервной системы могут быть:
- травма нерва — одна из самых благоприятных причин, и чем дальше травмированный нерв от головного и спинного мозга, тем выше шансы на восстановление, однако полный разрыв нерва можно устранить только с помощью своевременной операции, которая редко проходит успешно [11][12];
- тропные инфекции — те, чьи возбудители легче всего прикрепляются к нервам (например, опоясывающий лишай, грипп, корь, COVID-19, бруцеллёз, сифилис);
- наследственный фактор (например, атаксия Фридрейха);
- вакцины — некоторые препараты могут вызывать поствакцинальную нейропатию (случается редко) [13];
- лекарства (например, Изониазид и др.);
- алкоголь;
- работа на вредных производствах (например, с мышьяком, ртутью или свинцом).
Часто нейропатии становятся проявлением других болезней:
- дисметаболическая нейропатия — возникает при амилоидозе, гипотиреозе и сахарном диабете [4][5][8];
- паранеопластическая полинейропатия — при новообразованиях;
- полинейропатия при болезни соединительной ткани — сопровождает аутоиммунные нарушения, например васкулит, ревматоидный артрит, системную красную волчанку, склеродермию;
- моно- и полинейропатия при заболеваниях крови — развивается у пациентов с анемией или лейкозом.
Также встречаются компрессионно-ишемические нейропатии, например после сдавливания нерва в запястном канале.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы периферической нейропатии
Проявления болезни зависят от причины и количества поражённых волокон.
Симптомы мононейропатии
При поражении одного нерва, одного корешка или отдельного сплетения клиническая картина включает:
- слабость той мышцы, за которую отвечает повреждённый нерв, вплоть до плегии (полного отсутствия движений);
- снижение чувствительности;
- снижение мышечного тонуса и развитие мышечной атрофии;
- фасцикуляции, т. е. спонтанные сокращения мышцы при спокойном состоянии (развиваются не всегда);
- сухость и истончение кожи, ломкость ногтей, отёчность и депигментацию в той зоне, которую питает повреждённый нерв;
- боль над зоной поражения, отдающую в дальнюю зону иннервации, там же могут появиться «мурашки» (в зависимости от повреждённого волокна боли может не быть).
Симптомы множественной мононейропатии
При поражении нескольких одиночных нервов симптомы похожи на проявления обычной мононейропатии, только они появляются в разных нервных стволах, например одновременно поражается лучевой нерв левой и локтевой нерв правой руки.
Множественная мононейропатия часто встречается при гипотиреозе, васкулите и диабетической микроангиопатии, так как в начале этих болезней повреждаются сосуды, питающие нерв, после чего развивается ишемия и нейропатия.
Симптомы полинейропатии
Полинейропатию диагностируют при рассеянном и синхронном поражении периферических нервов. Часто оно начинается с длинных нервных волокон, поэтому симптомы нарастают от пальцев ног и рук вверх. Это проявляется:
- фасцикуляцией, крампи (судорогами в икроножных мышцах) и тремором, далее развивается мышечная слабость вплоть до парезов и атрофии;
- болью, повышением чувствительности, покалыванием, «мурашками» и атаксией (человек будто ходит по вате, появляется неуверенность при ходьбе, особенно в темноте);
- сухостью кожи, долго незаживающими ранками, постоянно холодными отекающими руками и ногами, которые приобретают синюшный оттенок.
Признаки поражения вегетативной нервной системы при полинейропатиях:
- нарушения сердечно-сосудистой системы — тахикардия в спокойном состоянии, ортостатическая гипотензия (давление резко снижается, когда человек встаёт на ноги);
- желудочно-кишечного тракта — ночная диарея, нарушение глотания, чувство переполнения желудка, изжога;
- мочеполовых органов — эректильная дисфункция, недержание или задержка мочи;
- трофических функций — повышенное потоотделение стоп или его отсутствие, отёки, безболезненные язвы [4][5][8][9].
Симптомы при поражении плечевого сплетения зависят от того, какой именно пучок пострадал:
- патология верхнего пучка сплетения (корешки С5–С6) — сопровождается слабостью мышц центральных отделов руки, пациент не может сгибать локоть, отводить и выворачивать плечо наружу, над дельтовидной мышцей и боковой поверхностью предплечья нарушается чувствительность, развивается вялый паралич двуглавой мышцы плеча (паралич Эрба — Дюшена);
- патология нижнего пучка сплетения (корешки С8–Th1) — проявляется слабостью кисти, невозможностью согнуть пальцы, нарушением чувствительности в области локтя, предплечья и кисти (паралич Дежерин — Клюмпке);
- патология пояснично-крестцового сплетения — характеризуется слабостью мышц таза и ног, из-за болей в пояснице, ягодице и тазобедренном суставе снижается чувствительность ноги, её рефлексы становятся более слабыми, также возможно развитие тазовых нарушений, но только при двустороннем поражении крестцового сплетения;
- патология нервных корешков (радикулопатия) — как правило, сопровождается снижением чувствительности, простреливающей или жгучей болью в спине, которая усиливается при натуживании и кашле, иногда выступает как осложнение васкулита или сахарного диабета.
Патогенез периферической нейропатии
Периферическая нервная система включает в себя спинномозговые корешки, периферические, черепные и спинномозговые нервы, из которых группируются спинномозговые сплетения.
Периферические нервы связывают центральную нервную систему со всеми органами и тканями организма. Они передают нервные импульсы и переносят макромолекулы из центральной нервной системы.
Нервный ствол формируется из совокупности нервных волокон, покрытых оболочками, которые изолируют один пучок от другого. Эти оболочки образованы из сетей мелких сосудов (vasa nervorum), которые питают нервное волокно и защищают от чужеродных белков. После повреждения оболочка определяет направление роста аксона и активно участвует в обмене веществ, чтобы ускорить восстановление нервных стволов.
Выделяют 3 типа повреждения нервных волокон:
- Валлеровское повреждение — травма с поперечным пересечением нерва. Регенерация начинается сразу после повреждения, но протекает медленно: с восстановления аксона и миелиновой оболочки. Чем дальше от центра был повреждён нерв, тем лучше прогноз, например если нерв повредиться дальше от ЦНС, то будет болеть только палец, а если ближе, то целая рука.
- Аксональная дегенерация — под влиянием токсических веществ аксону тяжелее переправлять различные вещества, а митохондриям выделять энергию. Далее нарушается миелиновая оболочка. Этот процесс можно прекратить, если устранить причину (например, при диабетической полинейропатии необходимо скорректировать уровень сахара в крови). Свободные радикалы и проблемы с тканевым дыханием также нарушают метаболизм в митохондриях.
- Демиелинизация — повреждение миелина, после которого импульсы медленнее движутся по нерву. Часто наблюдается при аутоиммунных заболеваниях, например при рассеянном склерозе, так как аутоиммунные реакции воздействуют на антигены миелина. Миелин также разрушается при наследственных болезнях или при миелинопатиях.
Также существуют другие механизмы повреждения:
- Дефицитарные полинейропатии — связаны с дефицитом витаминов группы В, которые участвуют в окислительно-восстановительных процессах организма. Могут быть следствием хронической патологии ЖКТ, при которой нарушается процесс всасывания (например, при неспецифическом язвенном колите, панкреатите, атрофическом гастрите и др.).
- Компрессионно-ишемические нейропатии — поражение периферического нерва в анатомических сужениях, где проходит нерв (например, отверстие в связке, костно-фиброзный канал и т. д.). Также возможно при длительном внешнем сдавливании нерва, например при определённых профессиях (работе с компьютерной мышкой) или привычных позах (например, сидеть нога на ногу).
- Синдром Гийена — Барре — острая воспалительная аутоиммунная полирадикулоневропатия. Возникает в результате воздействия провоцирующего фактора, обычно инфекции, поэтому за 1–6 недель до появления первых симптомов возникают признаки дыхательной или желудочно-кишечной болезни (грипп, герпес, корь, гепатит В и др.). Пусковым фактором также могут быть вакцины против гриппа, кори или краснухи. Встречаются разные формы, объединяющие черты демиелинизирующего и аксонального вариантов с соответствующими симптомами.
Классификация и стадии развития периферической нейропатии
По количеству вовлечённых нервных стволов различают:
- мононейропатию — поражение одного нерва;
- радикулопатию — поражение спиномозгового корешка;
- ганглионеврит — поражение ганглия (нервного узла);
- плексопатию — поражение сплетения;
- множественную мононейропатию — одновременное или последовательное асимметричное поражение отдельных нервов;
- полинейропатию — одновременное симметричное поражение разных нервов.
В зависимости от патологии нервного ствола можно выделить:
- аксонопатию — поражение отростков нервных клеток;
- миелинопатию — разрушение миелина;
- смешанные нейропатии [3][4][5][8].
Осложнения периферической нейропатии
Если не лечить мононевропатию, развивается мышечная слабость вплоть до атрофии мышц и плегии, когда пациент не может шевелить руками и становится инвалидом.
Осложнением диабетической полинейропатии является развитие диабетической стопы. Сначала стопы становятся менее чувствительными, и пациенты не обращают на это внимание, однако при малейшем повреждении раны заживают очень долго. Из-за сниженного иммунитета организм плохо реагирует на инфекции, что влечёт присоединение болезнетворной флоры и образование язвы. Рана нагнаивается и развивается гангрена, после чего стопу ампутируют [4][5].
Нарушение чувствительности искажает охранные реакции организма и замедляет рефлексы, из-за чего человек с полинейропатией может не чувствовать боль или изменение температуры, поэтому падения, травмы и ожоги относят к осложнениям.
Пациент также не замечает инфекционные воспалительные осложнения, в ходе которых развиваются незаживающие язвы не только на стопах.
Синдром Гийена — Барре может сопровождаться слабостью дыхательных мышц, что вызывает дыхательную недостаточность с возможным летальным исходом.
Если нейропатия возникла в детстве или подростковом возрасте, это может привести к недоразвитости ноги или руки.
Диагностика периферической нейропатии
В процессе диагностики важно выявить причину полинейропатии, так как от этого зависит тактика лечения. Для этого врач уточняет историю жизни пациента и этапы развития болезни, а также использует дополнительные методы обследования: исследования ликвора (при подозрении на синдром Гийена — Барре), электронейромиографию и общий анализ крови.
Сбор анамнеза и неврологический осмотр
В первую очередь врач проводит опрос пациента. Он уточняет:
- когда появились первые симптомы;
- что им предшествовало;
- менялась ли клиническая картина;
- присоединялась ли дополнительная симптоматика;
- как болезнь прогрессировала;
- где работал пациент;
- контактировал ли с токсичными химическими веществами.
Важно сообщить врачу о сопутствующих хронических болезнях (например, диабете или гипотиреозе). Это повлияет на прогноз и лечение симптомов со стороны периферической нервной системы.
После опроса врач определяет поверхностную и глубокую чувствительность, анализирует силу мышц и живость рефлексов. Если доктор замечает отклонения от нормы, он проводит специфические тесты, чтобы определить местоположение повреждённых нервов:
- поражение срединного нерва («кисть проповедника») — пациент не может собрать пальцы в кулак, противопоставить большой палец, согнуть большой и указательный пальцы;
- поражение лучевого нерва («свисающая кисть») — пациент не может разгибать пальцы и кисть с обращённой вниз ладонью;
- поражение локтевого нерва («когтеобразная кисть») — пальцы разогнуты в основных фалангах и согнуты в концевых, напоминая когти, большой палец не может удерживать предметы, развивается атрофия межкостных мышц кисти;
- поражение малоберцового нерва — ослабевают мышцы, разгибающие стопы и пальцы, снижается чувствительность по боковой поверхности голени и тыльной стороне стопы, стопа «свисает» и слегка повёрнута внутрь, пальцы немного согнуты;
- поражение большеберцового нерва — паралич мышц стопы и пальцев.
Инструментальная диагностика
Чтобы определить место повреждения, также используют тесты:
- Исследование с помощью монофиламента (моноволокна из пластика) — определяет тактильную чувствительность больших пальцев стоп, тыльной поверхности стопы и подошвы. Монофиламент держат перпендикулярно телу и в течение 1,5 секунд давят нитью на кожу. Оценка результатов теста простая: пациент либо чувствует, либо не чувствует прикосновения монофиламента.
- Исследование с нейротипс — определяет болевую чувствительность тыльной поверхности стоп и в области концевых фаланг больших пальцев с помощью укола тупой неврологической иглы.
- Исследование с помощью тип-терм — определяет температурную чувствительность с помощью специального термического цилиндра, один конец которого сделан из металла, а другой — из пластика. В норме прикосновение двух наконечников ощущается по-разному.
- Исследование с помощью камертона — определяет вибрационную чувствительность. Единственный способ, который позволяет установить диагноз на ранней стадии болезни. Порог вибрационной чувствительности оценивают с помощью неврологического градуированного камертона с частотой 128 Гц [13].
При периферической нейропатии также проводят электронейромиографию (ЭНМГ) и ультразвуковое исследование (УЗИ) нерва. ЭНМГ регистрирует электрические потенциалы, возникающие в мышцах при сокращении, и передаёт их на экран. В зависимости от показателей и сопутствующей клинической картины определяют очаг поражения. С помощью ЭНМГ также диагностируют характер двигательных нарушений и дифференцируют их между собой, уточняют уровень поражения нерва и выявляют стадию заболевания. Различают стимуляционную (электроды прикрепляют к коже) и игольчатую электромиографию (электроды вводят непосредственно в мышцу, после чего анализируют мышечное поражение) [14].
УЗИ оценивает анатомическую целостность нервного ствола, его структуру, чёткость контуров нерва и состояние окружающих тканей. С помощью УЗИ можно определить вид повреждения (полное или частичное), зону и степень сдавливания нервного ствола (отмечают уменьшение диаметра нерва), а также его причину.
В некоторых случаях проводят МРТ или КТ, например при подозрении на дискогенную радикулопатию пациент проходит МРТ.
Лабораторная диагностика
Пациент сдаёт общий анализ крови, а также, в зависимости от сопутствующих болезней, проверяет уровень глюкозы, гормонов щитовидной железы и т. д. [2][4][6][9] Например, при сахарном диабете может быть повышен уровень сахара в крови.
Дифференциальная диагностика
Периферическую нейропатию дифференцируют со следующими патологиями:
- злокачественными опухолями — диагноз устанавливают после сбора анамнеза и инструментального исследования (МРТ и КТ), которое исключает онкопроцесс;
- поражением спинного мозга — нарушаются сухожильные рефлексы, мышцы рук и ног слабеют, диагноз подтверждают с помощью МРТ;
- миастенией — это аутоиммунная болезнь, при которой пациент чувствует эпизодическую слабость в мышцах, диагноз подтверждает ЭНМГ и специфическая прозериновая проба (0,05%-й раствор Прозерина временно устраняет нарушение нервно-мышечной передачи, тем самым увеличивая амплитуду мышечных ответов);
- хронической окклюзией артерий ног — сопровождается утомлением и ноющими болями в икроножных мышцах при ходьбе, которые почти полностью проходят в спокойном состоянии (перемежающая хромота), диагноз исключают после ангиографии брюшной аорты и подвздошных артерий [7][8][9][10];
- боковым амиотрофическим склерозом (БАС) — обычно характеризуется слабостью в кистях и предплечьях, неловкостью при выполнении «тонких движений» пальцами и неконтролируемыми сокращениями мышц, реже — слабостью в верхних отделах рук и плечевом поясе; несмотря на схожесть БАС с полинейропатией, при неврологическом осмотре болезнь можно заподозрить благодаря патологическим рефлексам рук на фоне атрофии, обычно БАС развивается у людей старше 35 лет [11][12].
Лечение периферической нейропатии
Различают этиологическую, патогенетическую и симптоматическую терапию, при этом тактику лечения определяет только врач.
Этиологическая терапия
Направлена на причину болезни. Например, при токсической нейропатии необходимо исключить контакт с токсинами. Иногда применяют специфические антидоты:
- этилендиаминтетрауксусную кислоту (ЭДТА) и Пеницилламин при отравлении свинцом;
- Пеницилламин или Димеркапрол при отравлении ртутью;
- Унитиол, ЭДТА и Пеницилламин при отравлении мышьяком.
Лечение алкогольной полинейропатии основывается на исключении алкоголя и курса Тиамина (витамина В1).
Нейропатия на фоне гипотиреоза требует нормализации уровня тиреотропных гормонов с помощью заместительной гормонотерапии L-тироксином.
Постгерпетическая невралгия появляется после развития вируса герпеса, поэтому пациенту назначают противовирусную терапию: Ацикловир или Валацикловир в таблетках. При этом местные противогерпетические средства не эффективны.
При мононейропатиях исключают травмирующий фактор. Например, пациенту с нейропатией срединного нерва рекомендуют модифицировать рабочее место (подобрать компьютерную мышь с меньшей высотой подъёма кисти и перегиба в запястье) или отказаться от работы с мышкой. Важно временно снизить активность в суставе, которая усугубляет раздражение поражённого нерва [5].
Патогенетическая терапия
Направлена на устранение патологических процессов, возникших под воздействием различных причин, и включает в себя как приём препаратов, так и физиотерапию [5][7].
Медикаментозное лечение:
- Альфа-липоевая кислота (тиоктовая кислота) — внутренний антиоксидант, связывающий свободные радикалы. Назначают курсами с переходом от инъекционной формы на таблетированную. Показана при обменных нарушениях в комплексной терапии.
- Витамины группы В (В1, В6, В12) — улучшают обменные процессы в нейроэпителии и частично работают как антиоксидант. Обычно начинают терапию с инъекционных форм и далее переходят на таблетки.
- Препараты с уридинмонофосфатом — улучшают обменные процессы и регенерацию миелиновой оболочки в нервной ткани.
- Ингибитор холинэстеразы (с содержанием ипидакрина) — увеличивает содержание ацетилхолина и влияет на блокаду калиевых каналов в мембране клетки, что улучшает нервно-мышечную передачу.
- Препараты с содержанием пентоксифиллина (Трентал или Вазонит), никотиновая кислота — улучшают периферическое кровоснабжение.
Физиотерапия:
- Иглорефлексотерапия — метод лечебного воздействия на организм с помощью иглоукалывания биологически активных точек.
- Физиопроцедуры:
- Электрофорез — введение лекарств с помощью постоянного электрического тока. Эффект от процедуры отсроченный, так как в коже и тканях создаётся лекарственное «депо».
- Ультрафонофорез — введение лекарств осуществляется под воздействием ультразвука.
- Дарсонвализация — воздействие переменным импульсным высокочастотным током. Метод используют для обезболивания, снижения чувствительности нервных окончаний к болевым раздражителям, улучшения кровообращения и снабжения тканей кислородом.
- Электростимуляция — воздействие импульсного электрического тока, который поддерживает работу мышц и нервов, а также усиливает кровообращение и мышечный тонус.
- Диадинамотерапия — воздействие диадинамических импульсных электрических токов. Рекомендована при хронических нейропатических болях.
- Магнитотерапия (транскраниальная магнитная стимуляция) — применение статического или переменного магнитного поля. Оказывает противовоспалительный, обезболивающий и противоотёчный эффекты.
- Лечебная физкультура — назначают на раннем этапе восстановления.
Чтобы снизить нагрузку, при нейропатии срединного нерва пациент также носит ортез на лучезапястном суставе.
Симптоматическая терапия
Направлена на устранение симптомов, в первую очередь боли.
Чтобы снять болевой синдром, используют разные группы препаратов в зависимости от типа нейропатии, например нестероидные противовоспалительные средства, наркотические анальгетики, противосудорожные перепараты, антидепрессанты, транквилизаторы, а также пластыри с Лидокаином [1][5][7][10].
При мононейропатиях применяют лечебные блокады — введение в область нервов, сплетений и узлов анестетика, который прерывает передачу нервных импульсов от источника боли. В зависимости от симптомов и сопутствующих болезней блокады могут содержать один компонент либо быть многокомпонентными [1]. Блокаду используют при плексопатиях и радикулопатиях, которые сопровождаются сильной болью и ограничением движений рук или ног. Её также применяют, когда таблетки не приносят результата.
Пациент может получить больничный, если периферическая полинейропатия не позволяет заниматься привычными делами дома и на работе.
Прогноз. Профилактика
Прогноз при мононейропатии благоприятный, если нет сопутствующих болезней, тормозящих восстановление.
Полностью вылечить полинейропатию сложно, так как обычно она возникает на фоне хронической патологии, поэтому главная цель лечения заключается в том, чтобы избавлять пациента от симптомов так долго, насколько это возможно.
При наследственных поражениях периферической нервной системы прогноз часто неблагоприятный.
По результатам медико-социальной экспертизы (МСЭ) пациенту могут выдать справку об инвалидности. Показания для направления на МСЭ:
- парезы и паралич, стойкий болевой синдром, нарушение походки и координации движений (сенситивная атаксия), выраженные нарушения питания и работы внутренних органов, сосудов и различных желёз организма, существенно влияющей на жизнь пациента;
- длительная временная нетрудоспособность при плохом или сомнительном прогнозе в отношении восстановления двигательных и иных функций;
- прогрессирующее течение и рецидивы болезни с учётом её причин;
- невозможность вернуться к работе по специальности в связи с двигательным дефектом и/или противопоказанными условиями труда, которые не могут быть устранены по заключению врачебной комиссии.
При нейропатии освобождают от службы в армию, но при необходимости могут призвать [15].
Профилактика периферической нейропатии
Предупредить нейропатию, вызванную системной патологией, можно с помощью ежегодной диспансеризации, в течение которой врачи смогут выявить болезнь на раннем этапе [5]. Профилактика остальных форм нейропатии зависит от причин их появления.

Повреждения нервов верхних и нижних конечностей — одни из частых и тяжелых видов травм
Повреждения нервов верхних и нижних конечностей, к сожалению, являются одним из частых и тяжелых видов травм, которые могут кардинально изменить качество и образ жизни человека, как в повседневной бытовой, так и в профессиональной среде. Значительное число ошибок диагностического, тактического и технического порядка в повседневной медицинской клинической практике, к сожалению, приводят к полной или частичной нетрудоспособности пациента, нередко вынуждают больных менять профессию, становятся причиной инвалидности.
Причины повреждений периферических нервов
Повреждения периферических нервов разделяют на закрытые и открытые.
- Закрытые повреждения: в результате сдавления мягких тканей руки или ноги, например, вследствие неправильного наложения жгута при кровотечении, в результате сильного ушиба или удара, длительного вынужденного положения конечности с давлением извне, как последствие переломов костей. Как правило, полного перерыва нерва в таких случаях не наблюдается, поэтому исход обычно благоприятный. В некоторых случаях, например, при вывихах костей кисти, вывихе стопы или крупного сустава, закрытых переломах костей конечностей со смещением отломков может возникнуть полный перерыв ствола нерва или даже нескольких нервов.
- Открытые повреждения являются следствием ранений осколками стекла, ножом, листовым железом, механическими инструментами и т. п. В этом случае повреждение целостности структуры нерва происходит всегда.
К сожалению, нередко повреждения нервов являются последствием оперативных вмешательств.
Наступающие изменения проявляются в зависимости от уровня повреждения нерва, характера травмы или длительности воздействия травмирующего агента различными синдромами расстройств функции.
Клиническая картина
При закрытых травмах в случае ушиба (контузии) или сотрясения нерва изменений внутренней структуры нервного ствола не происходит, нарушения чувствительности и функции конечности носят временный, преходящий характер и, как правило, полностью обратимы. Нарушения функций при ушибе имеют более глубокий и стойкий характер, однако спустя 1-2 месяца отмечается их полное восстановление. Тем не менее, оставлять без внимания последствия таких травм нельзя, самостоятельная диагностика и лечение недопустимы, поскольку последствия «самолечения» могут быть необратимы. Необходимо незамедлительное обращение к врачу травматологу , хирургу, неврологу. Врач при необходимости может назначить дополнительные исследования, для уточнения степени повреждения нерва – электромиографию, УЗИ –исследование по ходу нервного ствола, иногда даже КТ и МРТ исследования. Только квалифицированный врач назначит Вам адекватное лечение.
Открытые повреждения периферических нервов. Волокна всех периферических нервов смешанного типа — двигательные, чувствительные и вегетативные волокна, количественные соотношения между этими видами волокон неодинаковы в разных нервах, поэтому в одних случаях более выражены двигательные нарушения, в других отмечается снижение или полное отсутствие чувствительности, в третьих — вегетативные расстройства.
Двигательные расстройства характеризуются параличами групп или отдельных мышц, сопровождающимися исчезновением рефлексов, а также со временем (через 1-2 недели после травмы) атрофией парализованных мышц.
Происходят нарушения чувствительности — снижение, исчезновение болевой,температурной, тактильной чувствительности. Боли, усиливающиеся в отсроченном порядке.
Вегетативная симптоматика — в первый период после травмы кожа горячая и красная, спустя несколько недель становится синюшной и холодной (сосудодвигательные нарушения), появление отека, нарушения потоотделения, трофические расстройства кожи – сухость, шелушение, иногда даже изъязвления, деформация ногтей.
На верхней конечности
При травме верхней части (трети) плеча и верхней трети предплечья чаще всего поражается лучевой нерв — кисть свисает, разгибание ее и основных фаланг пальцев невозможно («тюленья лапа»), пальцы свисают студнеобразно, невозможны отведения большого пальца.. Чувствительные расстройства выражены слабее — зона снижения или выпадения чувствительности задней поверхности плеча и предплечья и тыльной поверхности кисти 2 пальца без концевых фаланг. Отек кисти.
При повреждении срединного нерва отсутствует сгибание большого (I) , указательного (II) и отчасти среднего (III) пальцев, невозможны повороты кисти, противопоставление и отведение большого пальца, который находится в одной плоскости с остальными пальцами («обезьянья лапа»). Снижение всех видов чувствительности (гипестезия) на стороне ладони (3 пальца) и концевых фалангах II, III, IV(безымянного) пальцев на тыльной стороне от ладони. Характерны боли и выраженные вегетативные проявления.
Травма локтевого нерва приводит к нарушению сгибания IV, V(мизинец) пальцев, приведения и разведения всех пальцев; V, IV, отчасти III пальцы разогнуты в основных и согнуты в средних фалангах («когтистая лапа»). Выражена атрофия межкостных мышц («рука скелета»). Чувствительность расстроена на локтевой половине кисти, V и половине IV пальца.
При ранении подкрыльцового нерва невозможно отведение плеча, имеется атрофия дельтовидной мышцы, нарушение чувствительности в наружно-задней поверхности плеча. Поражение мышечно-кожного нерва исключает возможность одновременного разгибания предплечья и супинации кисти.
На нижней конечности
При поражении общего ствола седалищного нерва в верхней половине бедра утрачиваются сгибание и разгибание стопы и пальцев. Стопа свисает, нельзя стоять на носках и пятках. Чувствительные расстройства имеются на стопе и задней поверхности голени. Типичны вегетативные расстройства, трофические язвы стопы. Повреждение большеберцового нерва приводит к исчезновению сгибания стопы и пальцев. Стопа разогнута, пальцы находятся в когтеобразном положении. Чувствительность расстроена на задней и ненаружной поверхности голени, подошве и наружном крае стопы. Выражены вегетативные нарушения — болевой синдром. Отсутствие чувствительности имеется на передненижней поверхности голени.
Вот краткое описание нарушений, возникающих при травмах периферических нервов верхней конечности. Полноценная клиническая диагностика повреждений нервов, конечно, более сложная, и выполняется врачом с использованием дополнительных методов исследования.
Лечение
При закрытых травмах, как правило, проводиться консервативное лечение длительностью около 1-2 месяцев, состоящее из физиотерапевтических воздействий (массаж, лечебная физкультура, электрогимнастика, тепловые процедуры, озокерит, парафин, диатермия, ионто-форез и т.д.), применения медикаментозных средств ( дибазол, прозевин), способствующих регенерации нерва и, как следствие, восстановлению утраченных функций и чувствительности. Необходимо использование также препаратов, снимающие боль — анальгетиков. Очень важно придать конечности правильное положение и обеспечить покой с помощью шин и других фиксирующих аппаратов.
При недостаточной эффективности консервативной терапии через 4-6 месяцев со дня травмы прибегают к оперативному лечению.
Оперативное лечение
Опыт лечения больных с травмами нервов свидетельствует: чем раньше выполняется восстановительная операция, тем перспективнее возможность возобновления утраченных функций. Операция на нерве показана во всех случаях нарушения проводимости по нервному стволу (по данным исследований электромиографии).
Наиболее благоприятным временем для вмешательства считается срок до 3 месяцев со дня травмы и 2-3 недель после заживления раны, но и в более поздний период операции на поврежденном нерве не противопоказаны. При повреждениях нервов кисти оптимальный срок для восстановления их целости составляет не более 3-6 месяцев после травмы. В этом случае шансы на благоприятный исход лечения велики. Мы выполняем следующие виды операции: эпиневральный шов поврежденного нерва, в некоторых случаях или при необходимости с применением склеивания специальным клеем на основе фибрина производства компании BAXTER «ТИССУКОЛ». При наличие дефекта ткани нервного ствола выполняется пластика нерва аутотрансплантатом.
Неполный перерыв, сдавление нервного ствола после ушибленно-рваных ран или тяжелых сочетанных травм конечностей способствует развитию диффузного рубцового процесса, ведущего к образованию рубцовой стриктуры, сдавливающей нервный ствол и приводящей к нарушению проводимости по нерву. В данной ситуации выполняется невролиз — бережное иссечение рубцовоизмененных тканей и рубцов эпиневрия, что устраняет компрессию аксонов и способствует улучшению кровоснабжения нерва и восстановлению проводимости на данном участке. Все оперативные вмешательства на периферических нервах выполняются с применением микрохирургической техники.
Микрохирургическая техника, используемая при операциях по восстановлению периферических нервов, позволяет создать оптимальные анатомические условия (точное сопоставление концов нерва с последующим сшиванием его) для полноценного восстановления функции нервов.
Запись на прием к врачу хирургу
Обязательно пройдите консультацию квалифицированного специалиста в области кистевой хирургии в клинике «Семейная».
Чтобы уточнить цены на прием врача хирурга или другие вопросы пройдите по ссылке ниже
20.07.2018
Автор статьи — Дахно Л.А.
кандидат медицинских наук, врач стоматолог-хирург, врач рентгенолог.
Посттравматическая невропатия системы тройничного нерва – это сенсорные нарушения с или без невропатической боли, часто приводящие к функциональным и психологическим последствиям.
Тройничный нерв — самый большой сенсорный нерв в организме и именно он ответственный за орофациальную область. Ятрогенные травмы тройничного нерва (trigeminalnerveinjuries -TNI) приводят к боли у 70% пациентов, что в свою очередь приводит к функциональным нарушениям речи, питания, поцелуев, бритья, нанесения макияжа, чистки зубов и т.д., а значит существует негативное влияние на самооценку, качество жизни и психологию пациента.
Нужно понимать, что после повреждения тройничного нерва полное выздоровление происходит редко, за исключением случаев незначительной травмы, поэтому очень важно сохранить доверительные отношения между стоматологом и пациентом и не давать ложных заверений о полном выздоровлении.
Повреждение нерва может возникать во время проведения любых стоматологических манипуляций: инъекций местной анестезии, удаления зуба мудрости, эндодонтического лечения, а также на всех этапах имплантации — от введения анестетика и подготовки ложа имплантата до внедрения имплантата, аугментации кости и/или отека мягких тканей после операции.
Рис. 1 Клинический случай. На изображениях компьютерной томографии КЛКТ визуализируются фрагменты силера, которые непосредственно прилежат к просвету нижнечелюстного канала в области ментального отверстия. Жалобы пациента на парестезию и болезненные ощущения от прикосновений и ветра в области подбородка и нижней губы слева, которые появились после эндодонтического лечения 34 зуба. Через 6 месяцев — парез (двигательное нарушение) левой половины нижней губы, что привело к невозможности полноценного питья и еды (пациентка удерживает губу пальцами во время приёма пищи во избежание выпадения пищи и жидкости изо рта) и, как следствие, стрессовое расстройство сопровождающееся беспокойством, страхом и приступами гнева.
Рис 2. Выведение силера в нижнечелюстной канал в результате отсутствия апикального упора
Что касается имплантации — боль во время препарирования кости пилотным сверлом может быть показателем близости нерва и, если это не учесть немедленно (принять решение о внедрении более короткого имплантата), можно получить постоянное повреждение нерва.
Повреждение нерва во время имплантации связано прежде всего с предоперационными факторами, включая плохое предоперационное планирование, что приводит к неточным измерениям и неверному выбору места имплантации и типа имплантата (диаметр и длина).
Рис 3а. Ошибка планирования.
Рис 3б. Неверный выбор длины имплантатов.
Рис 3-а,б. Изображения КЛКТ двух клинических случаев демонстрируют повреждение нерва связанное с имплантацией. Имплантаты внедрены непосредственно в канал нижнего альвеолярного нерва, что связано с ошибками предоперационного планирования.
Привычка тщательно планировать имплантацию на основе данных компьютерной томографии, проводить имплантацию под инфильтрационной анестезией с помощью хирургических шаблонов, делать интраоперационный рентгенконтроль и использовать стоперы сверла (ограничители сверления) может свести к минимуму возможную травму нерва во время имплантации.
Любые повреждения (проникновение или компрессия), а также кровоизлияния в нижнечелюстной канал приводят к острой и часто тяжелой интраоперационной боли невралгического типа и крайне важно, чтобы врач использовал соответствующий протокол инфильтрационной местной анестезии для того, чтобы пациент мог указать на близость хирургических инструментов к нижнечелюстному каналу.
Поскольку имплантация – это хирургия выбора, травму нерва, которая приводит к потенциально необратимым последствиям даже после повторного хирургического вмешательства (извлечение имплантата) можно всегда избежать.
Физиологические последствия повреждения сенсорного нерва являются немедленными и часто необратимыми. Нижний альвеолярный нерв проходит в костном канале, который может подвергнуться компрессии и повреждению ишемического типа. Сжатие периферических сенсорных нервов в течение 6 часов может вызвать атрофию нервных волокон.
Ишемия сама по себе даже без прямого повреждения нерва вызовет достаточное воспаление и повреждение нерва, которое может привести к постоянному поражению нерва.
Рис 4. Сагиттальные срезы КЛКТ демонстрируют допустимое соотношение имплантанта с просветом канала нижнего альвеолярного нерва, однако клиническая картина соответствует ишемии, которая вызвала боль и парестезию. В течении первых суток принято клиническое решение об удалении имплантата и назначении медикаментозного лечения.
Через три месяца после травмы нижнего альвеолярного нерва произойдут уже постоянные изменения нервной системы как центральные так и периферические, которые вряд ли будут поддаваться хирургическому лечению или реагировать на медикаментозное лечение и периферические вмешательства.
Когда возникает повреждение нерва, клиницист должен уметь распознавать тип и степень травмы, обеспечить наиболее подходящую послеоперационную помощь и уметь дать рекомендации.
Виды повреждений нервов:
— полная или частичная резекция нерва (перерезание),
— компрессия, разможжение, растяжение, ущемление, тепловые и ишемические повреждения.
Суммарный сенсорный дефицит может варьироваться от незначительной потери чувствительности до постоянной, тяжелой и изнурительной болевой дисфункции, но чаще всего сочетается анестезия, парестезия (безболезненное измененное ощущение), дизестезия (неудобное измененное ощущение) и невропатическая боль.
В настоящее время не существует у стоматолога стандартизированного протокола для диагностики и лечения повреждений нервов после имплантации.
Мы попробуем заполнить этот пробел.
Посттравматическое повреждение сенсорного нерва. Терминология.
Ассоциация по изучению боли стандартизировала номенклатурную систему, которая определяет наиболее часто используемые невросенсорные описательные термины Classification of Chronic Pain, Second Edition: International Association for the Study of Pain Task Force on Taxonomy, ed.: H Merskey and N. Bogduk. IASP Press IASP Council in Kyoto, November 29-30-2007.
- Парестезия — не болезненное измененное ощущение. Может описываться пациентами как мурашки, легкое ощущение жжения или покалывания. НОВЫЕ ощущения — растягивание, тянущие ощущения.
- Дизестезия — извращенные ощущения. Аномальные, иногда неприятные ощущения, испытываемые человеком с частичным повреждением чувствительных нервных волокон во время прикосновения к коже.
— Неприятное ненормальное ощущение, спонтанное или спровоцированное.
Примечание: дизестезия — это не боль, когда больно и не парестезия. Особые случаи дизестезии — гипералгезия и аллодиния. Дизестезия всегда должна быть неприятной, а парестезия не должна быть неприятной, хотя признается, что граница может создавать определенные трудности, когда речь идет о том, приятные или неприятные эти ощущения. Всегда следует указать, являются ли ощущения спонтанными или спровоцированными. - Невропатическая боль (IASP) — боль, вызванная поражением или заболеванием соматосенсорной нервной системы.
- Невропатия (IASP) — нарушение функции или патологическое изменение в нерве: в одном нерве — мононейропатия; в нескольких нервах — мононейропатический мультиплекс; если диффузная и двусторонняя — полинейропатия.
Примечание: Неврит является особым случаем нейропатии и в настоящее время термин предназначен для воспалительных процессов, влияющих на нервы.
— чувствительный (прикосновение, тепло, боль)
— двигательный (движение). - Аллодиния — боль от непагубных стимулов (боль при лёгком прикосновении / на холоде / в жару). Появление боли в ответ на стимул, который у здоровых людей ее не вызывает. Термическая аллодиния, особенно холодовая аллодиния — особенность экстраорального дерматома у пациентов с IANIs. Некоторые пациенты сообщают о сниженной вкусовой и тепловой чувствительности. Извращение чувствительности характеризуется повышенным порогом чувствительности и увеличенной длительностью восприятия, отсутствием точной локализации ощущений имеющих неприятный характер, склонностью к иррадиации. Боль продолжается при удалении стимула.
- Гипералгезия — повышенная чувствительность к болевым раздражителям
- Анестезия — онемение
- Гиперестезия и Гипостезия — это термины, которые часто используются для описания изменений чувствительности в большую или меньшую сторону соответственно.
Рис. 5 Анатомия II (верхнечелюстной) и III (нижнечелюстной) веток тройничного нерва. Важно заметить, что ветви верхнего альвеолярного нерва ретроградно «вливаются» в подглазничный нерв, что объясняет симптоматику отека и боли подглазничной области при повреждении верхнего зубного сплетения.
Посттравматическая сенсорная невропатия – это боль, развивающаяся после медицинского вмешательства (операция, лечение, анестезия), минимальной продолжительностью 2 месяца при этом исключены другие причины боли (инфекция, стойкая малигнизация, неправильное диагностирование и др.), также должна быть исключена предоперационная боль от других причин.
Важно добавить, что невропатическая область не обязательно должна четко указываться пациентом, однако около 80% пациентов могут локализовать и указать на невропатический участок.
ЗДЕСЬ можно больше прочитать о частоте «фантомной зубной боли» (атипичная одонтальгия) после эндодонтического лечения, которая классифицируется как стойкая дентоальвеолярная боль (persistent dentoalveolar pain PDAP тип 2) и встречается до 3% случаев.
Факторы, влияющие на неврологический ответ при травме нерва
— Необходимо проводить предоперационный скрининг невропатической боли. Предшествующая невропатическая зубная боль (PDAP тип 1), которая существует до операции, может быть вызвана множеством различных системных состояний, принимаемыми медикаментами и другими поражениями. Крайне важно, чтобы хирурги признавали предхиругические невропатические состояния, поскольку невропатическая боль не реагирует на хирургическое вмешательство, а часто может привести и к ухудшению боли. Кроме того, плохо контролируемая предоперационная боль и повреждение нерва могут вызвать хроническую послеоперационную боль.
— Основными показателями прогнозирования хронической постхирургической боли являются психологические факторы, в том числе уровень беспокойства, невротизм (фундаментальная черта личности в психологии, характеризуется тревожностью, страхом, быстрой сменой настроения, фрустрацией и чувством одиночества. Считается, что невротические люди хуже справляются со стрессом, склонны преувеличивать отрицательную сторону той или иной ситуаций.), катастрофизация и интроверсия. Таким образом, у врача есть возможность не проводить хирургию выбора (имплантацию) у таких пациентов, а принять решение в пользу альтернативого плана лечения.
— Концентрация используемого анестетика — до 2% лидокаин — принятый стандарт, т.к. более высокая концентрация обладает бо́льшым нейротоксичным эффектом, что может стать причиной постоянной нейропатии. Избегайте использования нескольких (повторных) анестезирующих блокад в одной области по той же причине.
— Предоперационный медицинский осмотр должен исключить следующие заболевания: Болезнь Рейно, Эритромелалгию (болезнь Митчелла), Синдром раздраженного кишечника (IBS), Мигрени, Фибромиалгию.
— Локализация хирургии — это еще один фактор, связанный с неврологическим ответом. Травма в дистальном отделе челюсти более значительна (например, область угла и ветви челюсти) чем в области ментального отверстия, т. к. чем ближе проксимальный участок повреждения нерва, тем выше риск повреждения клеток ганглия тройничного нерва и инициирование ретроградных эффектов дифференцировки в центральную нервную систему.
Таким образом, тщательное собеседование и обследование пациента, детальное предварительное планирование имплантации на основе данных КЛКТ, соответствующая визуализация плана имплантации и использование хирургических шаблонов, выбор оптимальных размеров имплантатов с расширенными зонами безопасности, использование ограничителей свёрления и, конечно, опытная команда врачей, которые проведут имплантацию с последующим ранним послеоперационным наблюдением — все эти факторы будут способствовать более безопасной практике и оптимизации результатов для пациента.
Особенности проявлений ятрогенного повреждения тройничного нерва
- Болевой дискомфорт, изменение ощущений, онемение (анестезия).
- Функциональные последствия — пациенты, испытывающие боль от прикосновения или холода, часто испытывают трудности с ежедневными функциями: поцелуи, общение, речь, еда и питье и т. д. https://www.ncbi.nlm.nih.gov/pubmed/22677874
- Психологические последствия — у пациентов развиваются различные беспокойства, страх, гнев, посттравматическое стрессовое расстройство. Психологические расстройства могут усугубляться в тех случаях, если до медицинского вмешательстване не было подписано информированное осознанное согласие на имплантацию, эндодонтическое лечение, ортогнатическую хирургию и т. д., где конкретно указано о возможном повреждении нерва.
Рис. 6. Схематическое изображение соотношения веток нижнего альвеолярного нерва с формируемым ложе имплантата. Боль во время сверления — важный диагностический критерий близости нерва.
Клинический алгоритм определения посттравматической нейропатии
Анкета оценки нейропатии тройничного нерва
Важно! Сильная боль, испытываемая во время лечебных манипуляций — может быть подтверждением вероятной травмы нерва.
- История первичного возникновения боли.
- Развитие боли.
- Продолжительность боли.
- История регулярной боли SOCRATES (Site, Onset, Character, Radiation, Associated signs, Timing, Exacerbating and relieving factors, Severity) — Локализация, Возникновение (частота возникновения приступов), Характер, Иррадиация, Связанные симптомы, Продолжительность, Факторы обострения и облегчения (что усиливает и купирует боль), Тяжесть боли.
- Психологический скрининг.
- Функциональный скрининг (влияние на повседневную жизнь).
Механосенсорные тесты (картирование области поражения)
Протокол обследования дерматомы с целью оценки экстра-оральной механосенсорной функции альвеолярной ветки тройничного нерва.
Дерматомы — сегменты кожи, на которые подразделяется вся поверхность человеческого тела в связи с иннервацией ее различными корешками спинного мозга, в данном случае — тройничного нерва.
Рис 7. Дерматомы веток тройничного нерва
1. Протоколирование области поражения.
Используя хирургический пинцет, пройти от нормальной к невропатической (измененной) области, предупреждая пациента, что может быть повышенная чувствительность и/или пониженная чувствительность. Выделите область на лице пациента маркерными метками и сделайте фотографию. Оцените % или область экстра-оральный дерматомы, на который влияет нейропатия.
2. Протоколирование оценки субъективного ощущения.
Плотно (но не больно) прижмите хирургический пинцет или зонд к руке пациента несколько раз с интервалами (5 раз в минуту) объясняя, что это «нормальная» субъективная оценка функций по шкале 10 из 10. Нажмите с тем же давлением на не пораженную сторону лица или языка и повторите стимуляцию, объясняя, что это должно быть 10 из 10. Затем уберите пинцет или зонд и объясните, что отсутствующая стимуляция равна 0 из 10. Только после этого повторите такие же действия в области нейропатии, которую вы уже подтвердили и отметили маркерными метками, и попросите пациента сообщить уровень раздражителя из возможных 10 (если > 10 = гиперестезия и <10 = гипостезия). Этот тест нужно повторить в разных областях нейропатии (кайма губ, кожа губ, подбородок, язык и т. д.)
3. Протоколирование оценки легкого прикосновения
Для оценки порогов легкого прикосновения рекомендуется использовать разлохмаченный ватный тампон, повторяя прикосновения с интервалом 5 раз в мин. Сначала с здоровой стороны, а затем повторяя на пораженной стороне попросите пациента сообщить о различиях. Если пациент испытывает онемение, то при стимуляции будет снижен порог обнаружения легкого касания, однако, если пациент страдает от гиперестезии и возможной аллодинии (боль при прикосновении), то этот тест может быть очень не комфортным и раздражающим.
Интерпретация карты вовлечения дерматомы и оценка нейропатии
— Соответствует ли область нейропатии области дерматомы, в котором была проведена операция?
— Динамика площади вовлеченной внеротовой и внутриротовой области при картировании невропатических участков (надежность критерия низкая)
Важно! Локальная сенсорная нейропатия не всегда присутствует у пациентов, однако почти всегда есть область аномального ощущения, а максимальная боль у пациента связана с областью сенсорного дефицита, то есть страдает от сочетания боли, онемения и измененного ощущения. Это важное диагностическое отличие сенсорной нейропатии.
Субъективная функция
- Нейропатия является гиперестезией или гипостезией?
- Тест на термическую аллодинию — возникновение боли при воздействии тепла или холода. Термическая аллодиния, особенно холодовая аллодиния — особенность для пациентов с повреждением тройничного нерва.
- Тест на термическую гипералгезию. Повышенная боль, возникающая на слабое воздействие раздражителя.
- Тест «Направление движения». Пациент закрывает глаза, доктор при помощи мягкой кисточки определяет способность пациента обнаруживать как ощущение, так и направление движения кисточки.
- Тест на чувствительность к температурным раздражителям. ватный тампон со спрей для холодового теста и нагретая ручка стоматологического зеркала до 43 — 45 ° C — используются для определения способности пациента чувствовать холод и тепло. Альтернативно, можно заполнить пробирки горячей (43 -45 ° C) водой и холодной водой.
Существуют рекомендации ВОЗ относительно того, какие параметры периферических сенсорных последствий нужно учитывать для прогноза результатов микрохирургического восстановления поврежденного сенсорного нерва. Zuniga JR и Yates DM адаптировали рекомендации к поражениям тройничного нерва. Подробнее здесь: Zuniga JR и Yates DM Factors Determining Outcome After Trigeminal Nerve Surgery for Neuropathic Pain. J Oral Maxillofac Surg 2016 Jul;74(7):1323-9.
Сегодня уже принят гайдлайн обязательного рентгенконтроля после эндодонтического лечения и операции дентальной имплантации с целью индикации соотношения корня и корневой пломбы, а также близости ложе имплантата и/или самого имплантата к каналу нижнеальвеолярного нерва. Считается, что достаточно интраоральной дентальной рентгенографии для выявления ятрогении, хотя посттравматическая нейропатия является прежде всего клиническим диагнозом.
Renton T, Yilmaz Z. Managing iatrogenic trigeminal nerve injury: a case series and review of the literature. Int J Oral Maxillofac Surg 2012 May;41(5):629-637.
Что происходит после повреждения нерва?
Взаимодействие между периферическими сенсорными нервами и центральной нервной системой необычайно сложное. Доказано, что незначительная травма такая как компрессия, сотрясение, контузия (ушиб) или «защип» может привести только к онемению, однако более серьезная травма (химический ожог, анатомический перерыв частичный или полный) может привести к дизестезии и/или невропатической боли, что вызывает постоянный дискомфорт у пациентов (особенно ночью) и влияет на качество их жизни.
- После повреждения волокон нижнего альвеолярного нерва в течение всего нескольких минут развивается дегенерация со всего места повреждения: ретроградная по направлению к ЦНС и валлерианова по направлению к периферии.
- При острой компрессии немедленно нарушается аксоплазматический ток, что приведёт к снижению мембранной возбудимости. Если компрессию не убрать = хроническая компрессия, стартует развитие аксолизиса и валлериановой дегенерации, что в свою очередь приведет к развитию фиброза, образованию невромы и прогрессированию невропатии.
- Даже если нервные волокна частично прерваны, сохраняется возможность спонтанной регенерации нерва за счет врастания аксонов концевых отделов его центрального отрезка в периферический участок при условии немедленного удаления имплантата. Между прерванными нервными волокнами сохраняется линейный массив шванновских клеток, которые значительно увеличивают фактор роста нервов. Кроме того, значительно активизируется работа гена, кодирующего рецепторную мРНК и активируется регенерация нерва. Эти защитные механизмы и реакции репарации могут быть завершены в течение 2 — 3 недель. Таким образом, нерв вновь может подключаться достаточно быстро, за исключением случаев тяжелой нейропатии или полного разрыва.
Несмотря на то, что гистологически будет наблюдаться регенеративная репарация и подключение нерва, тем не менее функция полностью не восстанавливается. Повторное подключение (соединение) нерва не означает заживление, а при определенных условиях может стать причиной боли у пациентов.
Нижний альвеолярный нерв является смешанным и отвечает за болевую чувствительность, чувствительность к прикосновению, теплу, холоду и давлению, хотя механизм каждого вида чувствительности отличается. Можно провести аналогию с подземной сетью труб в большом городе, где транспортируются газ, электричество, телефон, вода и канализация, но каждая труба по отдельности и по своему маршруту. Если нервные сети повреждены, изолированность структуры скомпрометирована, и когда происходит регенерация, соседние нервные волокна могут быть случайно подключены друг к другу. Это значит, что импульсы от периферических нервов могут передаваться в неправильное место назначения, а оттуда — к ЦНС. Если принять аналогию с трубопроводом, то это как если бы подземные воды и электрические кабеля, разорванные в результате землетрясения, были бы перекрестно связаны.
Рис. 8. Нижний альвеолярный нерв. Смешанная чувствительность. Каждое волокно отвечает за свой вид чувствительности.
Такая ненадлежащая связь называется «эфапсией» и была доказана на лабораторных животных ещё в 70-е годы прошлого столетия. https://www.ncbi.nlm.nih.gov/pubmed/224343
Таким образом, после травмы функция нерва никогда полностью не восстанавливается, даже если регенерация нерва гистологический завершается путем активной его репарации.
Рассмотрим случай, когда нервные волокна, предназначенные для передачи чувства холода случайно связываются с тепловыми, что может поставить под угрозу способность пациента реагировать на изменения температуры. Существует бесчисленное количество нервных волокон, поэтому травма любого конкретного нерва может привести к соединению с любым количеством других нервов в зависимости от тяжести травмы. Большое количество неправильных подключений нервных волокон и приводит к образованию невромы.
Невромы часто генерируют спонтанный разряд. Этот электрический импульс и вызывает дизестезию, а такие пациенты жалуются, как правило, на онемение, покалывания или мурашки на коже. https://www.joms.org/article/0278-2391(90)90385-F/pdf
Таким образом заживление поврежденного нерва невероятно сложный процесс, который не ограничивается только участком травмы, а вовлекается в процесс вся система от периферии к ЦНС, в отличие от процессов заживления слизистой или кости. Регрессивные изменения в аксонах и миелиновой оболочке, а также регенерация нерва влияет на все нейроны не только гистологически, но и молекулярно и электрофизиологически. Формирующийся эфапс создаёт участок соприкосновения, в котором возбуждение с одной клетки на другую передается посредством электрического тока без участия медиаторов.
Рис. 9. Перекрестное возбуждение соседних волокон холодной и горячей чувствительности за счет эфаптической передачи электрического импульса. Возможно взаимодействие волокон разного диаметра (например волокон холодовой и болевой чувствительности), при этом сигнал распространяется в обоих направлениях, что лежит в основе стимулозависимых симптомов боли и объясняет ненормальное восприятие непагубной стимуляции при аллодинии и гиперпатии.
Прогноз посттравматической нейропатии
Важно! Невозможно классифицировать степень и прогноз повреждения сенсорного нерва, основываясь на клинических данных раннего периода после травмы. Таким образом, чтобы оценить реальный результат повреждения нерва, необходимо провести повторный опрос, осмотр и тестирование пациента через 2 — 3 недели медикаментозного лечения.
Прогноз восстановления после повреждения нижнего альвеолярного нерва во время имплантации:
Полное восстановление– 50%
Частичное восстановление – 44%
Без признаков восстановления – 6%


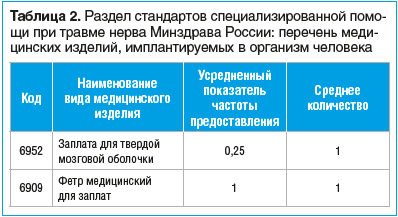
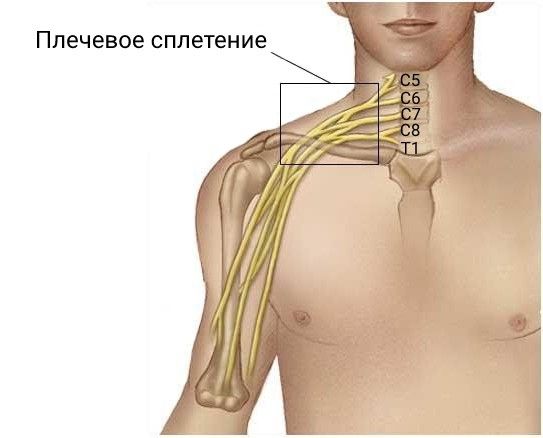
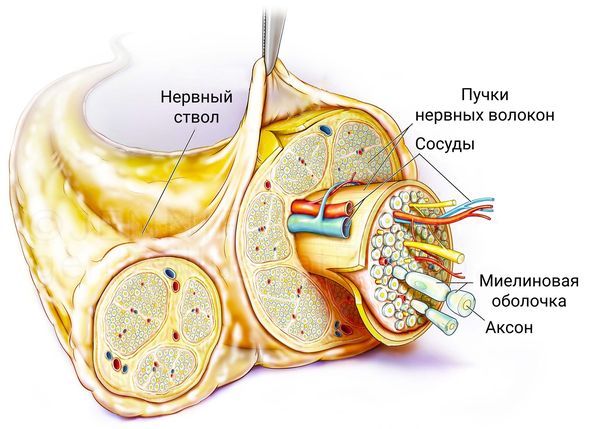
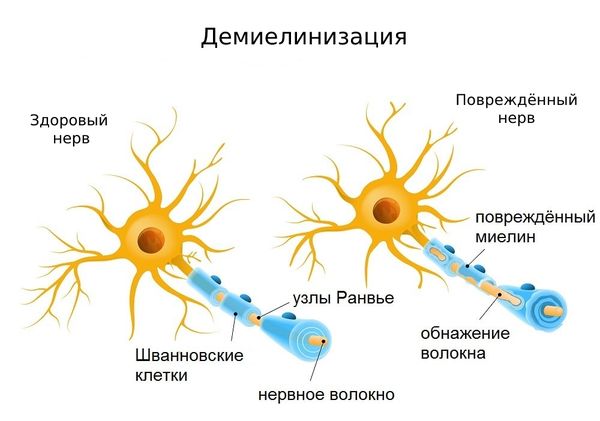
![Диабетическая стопа [16] Диабетическая стопа [16]](https://probolezny.ru/media/bolezny/perifericheskaya-nyayropatiya/diabeticheskaya-stopa-16_s_Xk5wOOg.jpeg)
![Когтеообразная кисть [17] Когтеообразная кисть [17]](https://probolezny.ru/media/bolezny/perifericheskaya-nyayropatiya/kogteoobraznaya-kist-17_s.jpeg)